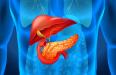
Поджелудочная железа выполняет две важные функции в организме человека. Во-первых, это выработка гормонов, регулирующих углеводный обмен — инсулина и глюкагона. Во-вторых, это выделение пищеварительных ферментов, участвующих в расщеплении белков, жиров и углеводов.
При воспалении поджелудочной железы (панкреатите) эти функции нарушаются. Что приводит к сбою всего пищеварения и обменных процессов. Различают острую и хроническую форму заболевания. Острый панкреатит возникает внезапно, причиной может стать злоупотребление алкоголем. Хронический панкреатит развивается постепенно на фоне длительного воспаления. Его причинами являются заболевания желчных путей, нарушения обмена веществ.
Для лечения панкреатита применяют как медикаментозную терапию, так и хирургические методы. Основные группы препаратов: спазмолитики, ферменты, антисекреторные и другие. В тяжелых случаях возможно дренирование или удаление пораженной части поджелудочной железы.
Причины развития воспаления поджелудочной железы
Поджелудочная железа является важным органом пищеварительной системы. Она вырабатывает пищеварительные ферменты и гормоны, которые регулируют углеводный обмен. Воспаление поджелудочной железы - панкреатит - может возникнуть по разным причинам.
Основные факторы риска развития панкреатита:
- Злоупотребление алкоголем
- Переедание
- Нарушение структуры протоков поджелудочной железы
- Травмы
- Инфекции
Алкоголь является одним из основных факторов риска острого панкреатита. Чрезмерное употребление алкоголя приводит к токсическому воздействию на клетки поджелудочной железы.
Переедание, особенно жирной и обильной пищи, увеличивает нагрузку на поджелудочную железу, что может спровоцировать воспаление.
Структурные изменения протоков поджелудочной железы, их сужение или закупорка препятствуют оттоку вырабатываемых ферментов, что приводит к скоплению их внутри органа.
Травмы живота могут привести к повреждению поджелудочной железы и развитию воспаления.
Инфекционные заболевания, в частности вирусные гепатиты, также являются факторами риска панкреатита.
Таким образом, причинами воспаления поджелудочной железы чаще всего являются вредные привычки, неправильное питание, инфекции и травмы. Своевременное выявление и устранение этих факторов поможет предотвратить развитие заболевания.

Острый и хронический панкреатит: симптомы и диагностика
Панкреатит бывает острым и хроническим. Эти формы различаются по симптомам, течению и методам диагностики.
Острый панкреатит характеризуется внезапным развитием сильных болей в верхней части живота, которые могут отдавать в спину. Боли усиливаются после еды, сопровождаются тошнотой и рвотой. Температура тела повышается до 38-39 градусов. Возможно вздутие живота, запор или понос. При пальпации живота определяется болезненность в проекции поджелудочной железы.
Диагностика острого панкреатита включает:
- Анализ крови (повышение уровня амилазы и липазы)
- УЗИ органов брюшной полости
- КТ с контрастированием
- МРТ поджелудочной железы
При хроническом панкреатите симптомы выражены слабее и возникают после приема жирной или обильной пищи. Характерны тупые ноющие боли в верхней части живота, метеоризм. Со временем развивается внешнесекреторная недостаточность поджелудочной железы.
Диагностика хронического панкреатита:
- Анализ кала на эластазу-1
- Рентгенография желудка и двенадцатиперстной кишки
- ЭндоУЗИ
- МРТ с холецистопанкреатографией
Таким образом, острый и хронический панкреатит имеют различия в клинических проявлениях и методах диагностики. Правильная диагностика позволяет своевременно начать лечение и предотвратить осложнения.
Консервативное и хирургическое лечение воспаления поджелудочной
Лечение панкреатита включает как консервативные, так и хирургические методы. Выбор тактики зависит от формы и тяжести заболевания.
При остром панкреатите на первом этапе проводится консервативная терапия, направленная на купирование болевого синдрома, воспалительного процесса в поджелудочной железе и предотвращение осложнений. Пациенту назначается голод, обезболивающие препараты, инфузионная терапия. При тяжелом течении - парентеральное питание, антибиотики, ингибиторы протеаз.
Хирургическое лечение острого панкреатита проводится при:
- Инфицированном панкреонекрозе
- Абсцессах поджелудочной железы или забрюшинного пространства
- Желчнокаменной болезни, осложненной панкреатитом
Возможные операции при остром панкреатите:
- Лапароскопическое дренирование сальниковой сумки
- Некрсеквестрэктомия
- Резекция поджелудочной железы
- Холецистэктомия
При хроническом панкреатите также применяют консервативные и хирургические методы лечения.
Консервативное лечение хронического панкреатита в период обострения включает:
- Соблюдение диеты
- Прием ферментных препаратов
- Обезболивающие средства
- Лечение сопутствующих заболеваний
Показания к хирургическому лечению хронического панкреатита:
- Стойкий болевой синдром
- Нарушение проходимости протоков
- Панкреатические свищи
- Подозрение на злокачественное перерождение
Таким образом, как при остром, так и при хроническом панкреатите применяется комплексное лечение с учетом особенностей течения заболевания у каждого конкретного пациента.
Подбор эффективных лекарств при остром и хроническом панкреатите
Медикаментозная терапия играет важную роль как в лечении острого, так и хронического панкреатита. Подбор препаратов осуществляется с учетом формы и тяжести заболевания.
При остром панкреатите назначаются:
- Обезболивающие - нестероидные противовоспалительные препараты, например, кеторолак
- Спазмолитики - дротаверин, папаверин
- Ингибиторы протеаз - контрикал, гордокс
- Антибиотики при инфицированном панкреонекрозе - цефалоспорины, фторхинолоны
- Инфузионная терапия - сбалансированные солевые растворы
При хроническом панкреатите применяются:
- Ферментные препараты - панкреатин, фестал
- Обезболивающие при обострениях - трамадол, метамизол натрия
- Спазмолитики - дротаверин, мебеверин
- Антисекреторные - омепразол, рабепразол
- Фитопрепараты - фламин, холензим
Подбор и дозировки препаратов осуществляет врач индивидуально с учетом течения заболевания и переносимости лечения. Своевременное назначение адекватной медикаментозной терапии позволяет добиться стойкой ремиссии при панкреатите.
Медикаменты для купирования боли и воспаления поджелудочной железы
Одним из основных проявлений панкреатита является болевой синдром. Для его купирования используются различные группы обезболивающих препаратов.
Для снятия боли при панкреатите применяют нестероидные противовоспалительные средства: диклофенак, кеторолак, мелоксикам. Они эффективно устраняют боль и воспаление.
Из наркотических анальгетиков чаще всего используется трамадол. Он оказывает умеренное обезболивающее действие при панкреатите.
Спазмолитики - дротаверин, папаверин, платифиллин - расслабляют гладкие мышцы поджелудочной железы и желчевыводящих путей, купируя болевой синдром.
Глюкокортикоиды, в частности преднизолон, обладают противовоспалительным эффектом, снижают отек поджелудочной железы.
Для уменьшения секреции ферментов назначают ингибиторы протеаз - контрикал, гордокс. Они способствуют купированию воспаления.
При инфицированном панкреонекрозе для борьбы с инфекцией используют антибактериальные препараты - фторхинолоны, цефалоспорины, карбапенемы.
Таким образом, для лечения панкреатита применяется широкий спектр медикаментозных средств, позволяющих эффективно купировать боль и воспаление.
Ферменты и другие препараты для снижения нагрузки на орган
Важную роль в лечении панкреатита играют ферментные препараты. Они позволяют снизить нагрузку на поджелудочную железу.
Ферментные препараты содержат панкреатин - смесь пищеварительных ферментов поджелудочной железы: липазу, амилазу, протеазу. Наиболее часто используются препараты панкреатина - Мезим-форте, Креон, Панзинорм.
Ферменты назначаются с целью заместительной терапии при недостаточной выработке собственных пищеварительных ферментов поджелудочной железой. Они разгружают орган, снижая стимуляцию выработки собственных ферментов.
Кроме того, ферменты не допускают поступления большого количества химуса в тонкую кишку, что также уменьшает нагрузку на поджелудочную железу.
Для снижения секреции ферментов применяют ингибиторы протеаз - контрикал, гордокс, которые подавляют выработку трипсина и химотрипсина.
С целью уменьшения стимуляции поджелудочной железы назначают антисекреторные препараты - омепразол, пантопразол. Они снижают выработку соляной кислоты в желудке.
Антациды - маалокс, фосфалюгель - нейтрализуют соляную кислоту, что также уменьшает стимуляцию поджелудочной железы.
Таким образом, различные группы лекарственных препаратов позволяют снизить функциональную нагрузку на поджелудочную железу при панкреатите.
Возможные осложнения и побочные эффекты медикаментозной терапии
Лекарственные препараты, используемые для лечения панкреатита, в ряде случаев могут вызывать развитие нежелательных реакций и осложнений.
Так, нестероидные противовоспалительные средства в редких случаях провоцируют кровотечения и язвы желудочно-кишечного тракта. Они повышают артериальное давление, могут усугублять сердечную недостаточность.
Наркотические анальгетики, в частности трамадол, вызывают тошноту, рвоту, запоры, а также угнетение дыхательного центра.
Спазмолитики в редких случаях дают аллергические реакции. У пожилых пациентов возможны нарушения мочеиспускания.
Глюкокортикоиды при длительном применении имеют массу побочных эффектов: от остеопороза до психических нарушений. Могут повышать уровень глюкозы в крови.
Антибиотики часто вызывают дисбактериоз, аллергические реакции. Цефалоспорины обладают нефротоксичностью.
Ферментные препараты могут провоцировать аллергические реакции, а при длительном приеме - дефицит железа и магния.
Таким образом, при назначении медикаментозной терапии панкреатита необходим контроль за возможным развитием побочных эффектов и осложнений. Особую осторожность следует проявлять при лечении пожилых пациентов и лиц с сопутствующей патологией.
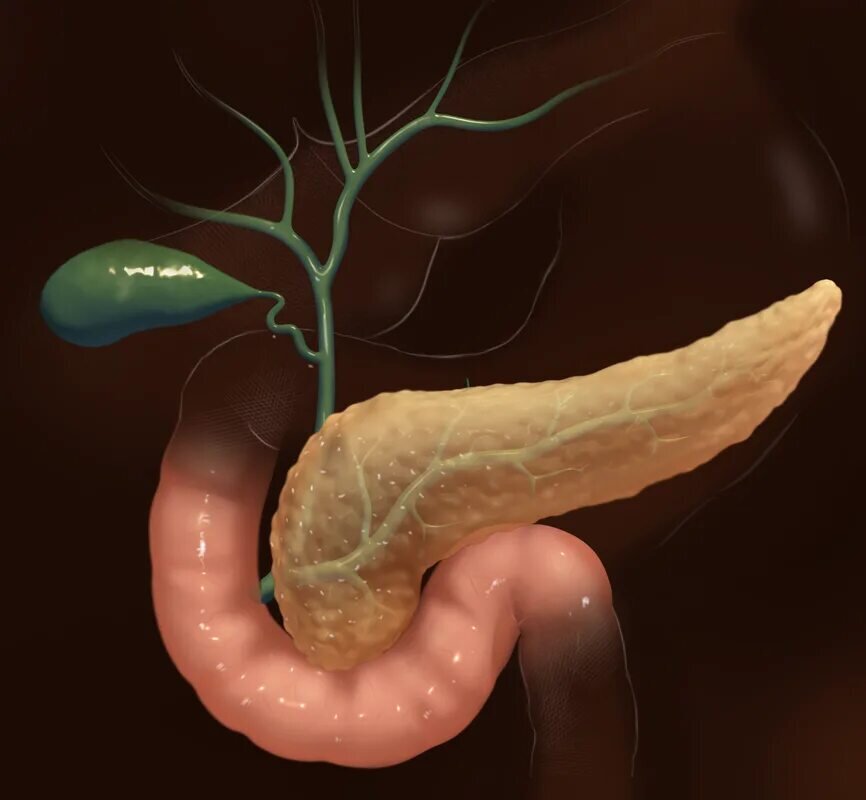
Реабилитация после панкреатита и профилактика рецидивов
Главная задача при появлении резкой боли — обеспечить железе холод, голод и покой. Нужно ничего не есть и немедленно обратиться к врачу. Для снятия воспаления на живот нужно положить холодный компресс. Медицинские препараты играют важную роль в лечении панкреатита. Они несут в себе сразу несколько функций:
- снять спазмы в мышцах органов брюшной полости
- заменить отсутствующие пищеварительные ферменты
- удалить лишнюю жидкость
Важно иметь в виду, что при остром панкреатите и обострении хронической формы желчегонные препараты противопоказаны. Их принимают только в период ремиссии.
Поджелудочная железа несет две важные функции: выработку гормонов и производство панкреатической жидкости, которая содержит ферменты, необходимые для пищеварения. Воспаление поджелудочной железы способно вывести из строя не только саму железу, но и другие важные органы.
Надеемся, теперь вы лучше понимаете, чем лечить воспаление поджелудочной железы и как лечат другие ее недуги.