Серьезным осложнением ишемической болезни сердца является инфаркт миокарда. Образование внутрикоронарного тромба у пациентов с таким диагнозом происходит довольно часто. Если раньше в зону риска попадали люди старшего возраста, то в настоящее время инфаркт диагностируется и у людей 30-40 лет. Причиной может являться образ жизни и безответственное отношение к своему здоровью. Боль при инфаркте может быть разной, поэтому важно распознать опасность и быстро оказать помощь.
Причины инфаркта миокарда
Спровоцировать такую патологию могут многие причины, но специалисты чаще всего выделяют следующие:
- Атеросклероз. Атеросклеротические бляшки на стенках сосудов провоцируют развитие ишемии. На этом фоне просвет сосудов сужается до критических значений, и миокард страдает от нехватки кислорода и питания.
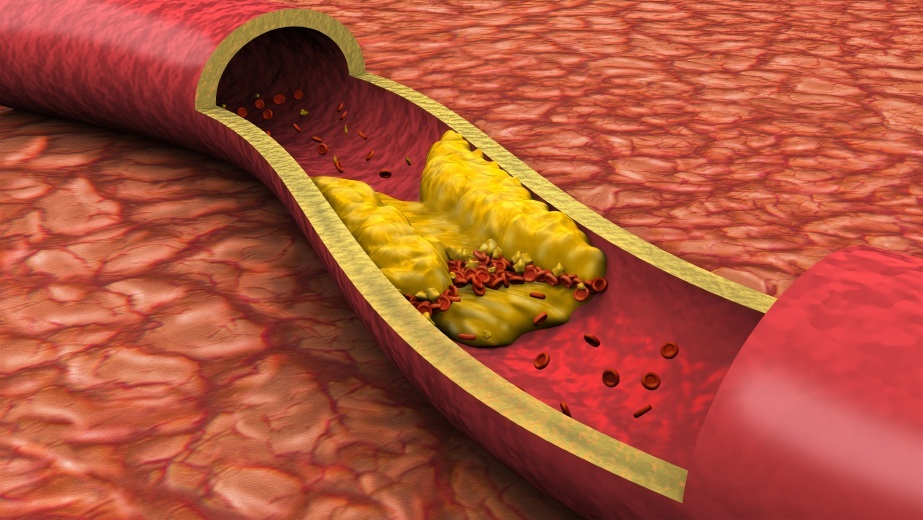
- Тромбообразование. Нарушается кровоснабжение сердечной мышцы, если происходит закупорка сосуда тромбом.
- Эмболия редко провоцирует инфаркт, но в некоторых случаях может стать причиной развития острой ишемии.
- Врожденные и приобретенные пороки сердца. Боль при инфаркте в этом случае появляется из-за органического поражения сердечной мышцы.
- Хирургическая обтурация, которая возможна во время механического вскрытия артерии или перевязки при ангиопластике.
Чаще всего врачи сталкиваются с ситуациями, когда одновременно несколько причин становятся провокаторами развития инфаркта.
Кто в зоне риска?
С болью при инфаркте миокарда больше рискуют познакомиться пациенты при наличии следующих состояний и патологий:
- В возрасте старше 40 лет.
- Мужчины рискуют больше.
- При наличии врожденных пороков сердца.
- При наличии диагноза стенокардия.
- Если масса тела существенно превышает норму.

- После сильного стресса.
- Повышенный уровень сахара в крови.
- Наличие вредных привычек: курение, злоупотребление алкогольными напитками, наркотическими веществами.
- Малоподвижный образ жизни.
- Повышенное артериальное давление.
- Воспалительные поражение сердца: эндокардит, ревмокардит.
- Нарушения в развитии сосудов, снабжающих сердце кровью.
Если ничего из перечисленного к вам не подходит, то это не означает, что есть 100%-я гарантия избежать инфаркта и боли в сердце.
Симптоматика
Характер боли и ее интенсивность во время приступа зависят от нескольких моментов:
- Размера некротического поражения.
- Расположения патологического участка.
- Стадии инфаркта.
- Формы заболевания.
- Индивидуальных особенностей организма.
- От состояния сосудистой системы.
Протекать заболевание может в двух формах: типичной и атипичной.
Как проявляет себя типичная форма
Яркая картина инфаркта наблюдается часто при обширном поражении сердца. Течение заболевания проходит через несколько периодов.
Предынфарктный. У почти половины пациентов этот период может отсутствовать, так как боль при инфаркте появляется внезапно. Многие пациенты перед приступом чувствуют загрудинные боли, которые постепенно становятся более интенсивными и продолжительными. В этот момент может появиться чувство страха, падает настроение.
Острейший период имеет продолжительность от получаса до нескольких часов. Пациентов интересует вопрос: если инфаркт, какие боли сопровождают человека? Неприятные ощущения могут быть следующими:
- Загрудинная боль, которая отдает в левую руку, возможно в челюсть или ключицу.
- Боль может беспокоить между лопатками, в плече.

- Болевые ощущения имеют жгучий, режущий или давящий характер.
- В течение нескольких минут интенсивность боли достигает своего максимума и может сохраняться на протяжении часа или больше.
Острый период часто занимает около 2 дней. Если инфаркт уже был, то длительность может увеличиться до 10 суток. У многих в это время ангиозная боль утихает, если этого не происходит, то можно предположить присоединение перикардита. В этот период также нарушенный ритм сохраняется, артериальное давление понижено.
Подострый период у некоторых пациентов может занимать около месяца. Боли после инфаркта миокарда практически проходят, постепенно нормализуется сердечный ритм, проводимость, но блокада регрессу не поддается.
Течение патологии завершается постинфарктным периодом. Он может продолжаться до полугода. Некротический участок полностью заменяется соединительной тканью. Сердечная недостаточность компенсируется за счет гипертрофии нормального миокарда. При обширных поражениях полная компенсация невозможна, и есть опасность прогрессирования сердечной недостаточности.
Как начинается
Начало болевых ощущений совпадает с появлением общей слабости, выделения обильного и липкого пота, учащается сердечный ритм и появляется страх смерти. Физикальное обследование выявляет:
- Бледность кожных покровов.
- Тахикардию.
- Одышку в состоянии покоя.
- Артериальное давление в первые минуты приступа повышается, а потом резко падает.
- Тоны сердца приглушены.
- Дыхание становится жестким, появляются хрипы.
На фоне некроза тканей сердечной мышцы поднимается температура тела до 38 градусов и выше, все зависит от размеров некротического участка.
При микроинфаркте симптоматика более сглажена, течение патологии не такое четкое. Появляется умеренная тахикардия, сердечная недостаточность развивается редко.
Боль при инфаркте миокарда чаще всего появляется рано утром или в ночные часы. Это происходит внезапно. Явным признаком инфаркта является отсутствие эффекта при приеме «Нитроглицерина».
Атипичная форма
Затрудняет постановку точного диагноза нетипичная форма инфаркта, когда локализация болей не такая, как при типичном инфаркте. Выделяют несколько форм:
- Астматический инфаркт. Пациента мучает кашель, появляются приступы удушья, обильный холодный пот.
- Гастралгическая форма. Боль при инфаркте появляется в эпигастральной области, начинается тошнота с рвотой.
- Отечная форма диагностируется при массивном очаге некроза, что приводит к развитию сердечной недостаточности с отеками и одышкой.
- Для пожилых пациентов часто характерна церебральная форма. Кроме типичных инфарктных болей появляются симптомы ишемии мозга с головокружением, может быть потеря сознания.
- Аритмическая форма проявляется пароксизмальной тахикардией.
- Периферический инфаркт. Боль в руке, под лопаткой, в нижней челюсти. Часто симптоматика схожа с проявлениями межреберной невралгии.
У некоторых пациентов может встречаться стертая форма, когда типичная симптоматика практически отсутствует.
Как отличить инфаркт от других сердечных патологий
Распознать момент, когда человеку необходимо экстренная помощь, можно по следующим симптомам, которые появляются одновременно:
- Боль в грудине и чувство сдавливания.
- Появляется головная боль.
- Тошнота с рвотой.
- Одышка и обильное потоотделение.
- Нарушение работы желудочно-кишечного тракта.
- Болевой синдром в руке, плече, спине.
- Нарушение сердцебиения.
- Общее недомогание.
Локализация болей при стенокардии и инфаркте миокарда одинаковое, но отличить эти две патологии можно. Для инфаркта характерно:
- Интенсивная боль.
- Продолжается болевой синдром более 15 минут.
- Купировать боль при инфаркте миокарда «Нитроглицерином» невозможно.
При подозрении на инфаркт необходимо срочно вызвать бригаду скорой помощи, чтобы снизить вероятность развития осложнений.
Осложнения
Если после инфаркта боли сохраняются, то требуется пройти обследование. После патологии необходимо внимательнее следить за малейшими отклонениями в состоянии здоровья, чтобы не пропустить развитие осложнений. А они могут быть после инфаркта такими:
- Сбои в работе сердца.
- Аритмия.

- Повышенное артериальное давление.
- Поражение сердечной мышцы.
- Постинфарктный синдром.
Первая помощь
Прогноз для пациента при инфаркте зависит от скорости и правильности оказания первой помощи. После вызова скорой действия должны быть следующими:
- Уложить человека на ровную поверхность и голову немного приподнять. Если имеется одышка, то можно занять положение сидя с опущенными ногами.
- Обеспечить доступ воздуха: открыть окно, расстегнуть верхние пуговицы одежды.
- Если отсутствует аллергия, то пациенту надо дать таблетку «Аспирина», который способствует рассасыванию тромба. Препарат не дает лечебного эффекта, но интенсивность боли снижает.
- «Нитроглицерин» не снижает болевой синдром, но помогает убрать одышку. Давать препарат необходимо через 15-20 минут, но не более 3 таблеток.
- Если во время приступа инфаркта миокарда появились эпигастральные боли, то можно дать обезболивающее средство, для устранения изжоги принять содовый раствор.
Принятые лекарственные средства могут и не улучшить состояние человека, но помогут бригаде скорой помощи легче поставить диагноз.
Диагностика
Основные критерии при постановке диагноза при инфаркте:
- Изменения на кардиограмме.
- Сдвиги ферментативной активности в сыворотке крови.

Для уточнения диагноза проводится лабораторная и инструментальная диагностика.
Лабораторное исследование
В первые часы после приступа анализ крови показывает повышенный уровень белка миоглобина, который принимает непосредственное участие в транспорте кислорода внутрь кардиомиоцитов. В течение 10 часов более чем на 50 % увеличивается содержание креатинфосфокиназы, и ее показатели нормализуются только к концу 2 суток. Анализ проводят каждые 8 часов, и при получении отрицательного результата три раза подряд можно исключить инфаркт.
На позднем этапе инфаркта важно определение уровня ЛДГ, активность этого фермента увеличивается через 1-2 дня после приступа.
В общем анализе крови увеличивается скорость оседания эритроцитов, наблюдается лейкоцитоз.
Инструментальная диагностика
Предполагает проведение:
- Электрокардиограммы. Врач отмечает появление отрицательного зубца Т или его двухфазность, отклонения в комплексе QRS и признаки аритмии, нарушение проводимости.
- Рентгенографическое исследование обычно не назначается из-за плохой информативности.
- Через день-два проводят коронарографию, которая помогает выявить место непроходимости артерии.
После выявления обширности и локализации некроза и оценки сократительной способности сердца врач назначает терапию.
Терапия
Пациент с подозрением на инфаркт доставляется в реанимационное отделение кардиологии. Чем быстрее начнутся лечебные действия, тем благоприятнее прогноз. Целью лечебных мероприятий является:
- Купировать болевой синдром.
- Ограничить некротический участок.
- Предупредить развитие осложнений.
Используют препараты нескольких групп для проведения различной терапии:
- Для устранения болевых ощущений «Нитроглицерин» вводят внутривенно капельным путем, дают «Морфин» и «Атропин» внутривенно.
- Тромболитическая терапия подразумевает сокращение зоны некроза. Для этих целей проводится процедура тромболизиса и назначаются фибринолитики («Стрептокиназа»), антиагреганты («Тромбо-АСС»), антикоагулянты («Гепарин», «Варфарин»).
- Для нормализации сердечного ритма и устранения сердечной недостаточности прописывают «Бисопролол», «Лидокаин», «Верапамил».
- Терапия острой сердечной недостаточности проводится с применением сердечных гликозидов: «Коргликон», «Строфантин».
- Нейролептики и седативные препараты помогают устранить повышенное нервное возбуждение.

Прогноз для пациента зависит от скорости оказания помощи и своевременно проведенных реанимационных действий.
Профилактические меры
Для предупреждения рецидива важно соблюдать следующие рекомендации:
- Регулярно проходить поддерживающее лечение.
- Строго выполнять все рекомендации лечащего доктора.
- Подкорректировать рацион питания: исключить жирную пищу, фастфуды.
- Обеспечить дозированную физическую нагрузку.
- Искоренить вредные привычки.
Любые болевые ощущения в области сердца не должны оставаться незамеченным. Своевременное обследование позволит предупредить развитие недуга.



























