Воспалительный процесс желчевыводящих путей, вызванный неспецифическими возбудителями, называется холангит. Это довольно распространенный недуг, и в зависимости от патологических изменений, которые протекают в стенках желчных протоков, различают холангит: гнойный, некротический, катаральный и дифтерический. В этой статье речь пойдет о гнойной форме заболевания.
Общая информация
Ранее холангит в основном диагностировали в старшей возрастной категории, а в последние десятилетия все чаще его выявляют у сорокалетних индивидов. Страдают этой патологией в основном женщины. Болезнь обычно протекает на фоне иных аномалий ЖКТ – гастро- и дуоденита, желчнокаменной болезни, гастрита, гепатита, холецистита, панкреатита. В связи с этим течение недуга довольно тяжелое. Кроме того, сопутствующие болезни создают некое препятствие эффективному оперативному устранению причины заболевания. Острый гнойный процесс воспаления в желчевыводящих путях, который формируется на фоне плохого оттока желчи из-за полной или частичной блокировки, приводит к гнойной форме холангита.
Для болезни свойственна следующая клиника: желтушность, которая стремительно нарастает, боль в правом боку под ребрами, высокая температура, чувство холода. Одним из осложнений недуга является совокупность системных воспалительных реакций на процесс в желчевыводящих путях с нарушением сознания, гемодинамики, работы почек и иных органов. Выставление диагноза проводится на визуализации механического препятствия, выявленного при КТ или УЗИ органов брюшной полости. Декомпрессия желчных путей с устранением обструкции осуществляется путем хирургического вмешательства, после которого назначается антибиотикотерапия. Далее корректировке подлежат иные нарушения.
Причины развития патологии
Гнойный холангит имеет бактериальную природу. Для него характерно наличие на стенках желчных протоков ран, которые через какое-то время гноятся. Это тяжелая хирургическая патология, которая без лечения приводит к смерти индивида. Около половины всех пациентов с этим диагнозом имеют гнойный воспалительный процесс в протоковой системе.
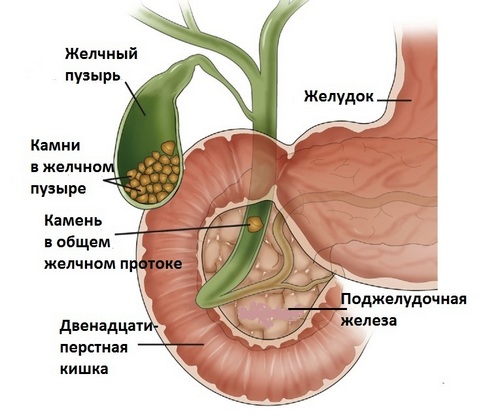
Закупорка желчных протоков камнями плотного образования – это основная причина гнойного холангита. К иным факторам, приводящим к сбою оттока желчи и вызывающим воспаление, относятся:
- сужения протоков после травмы;
- рубцовые изменения;
- паразитарная инвазия;
- новообразования в районе большого сосочка 12-перстной кишки.
В желчевыводящих путях активно размножаются патогенные бактерии в результате прекращения или неполного оттока желчи. В небольшом количестве микробы имеются в желчи, попав в нее из тощей кишки гематогенно или при дуоденобилиарном рефлюксе. При нормальном оттоке воспаление не развивается, а микрофлора поддерживает иммунную систему в тонусе. При сбое этого процесса количество микроорганизмов в желчи увеличивается. Провоцируют развитие гнойного холангита в основном грамотрицательные микробы, в редких случаях – стрептококки, стафилококки, псевдомонады.

Подъем внутреннего давления в протоковыводящих путях печени приводит к тому, что желчь, содержащаяся в них, ввиду изменения сопротивления попадет в русло крови. В итоге наблюдается бактериемия. Чаще всего выявляют клебсиеллу или кишечную палочку. Просачивание болезнетворных микроорганизмов в систему тока крови провоцирует возникновение билиарного септического шока. Кроме того, развитие сепсиса происходит и в результате эндотоксемии. Эндотоксины бактерий, наделенные пирогенным действием, стимулируют свертывающую систему крови, что провоцирует внутрисосудистое образование сгустков. В результате гуморального иммунного ответа работа почек претерпевает сбой. В развитии токсемии особую роль играет нарушение функционирования, как общего, так и местного кишечного иммунитета.
Другие причины развития болезни
После удаления желчного пузыря холангит развивается более чем в пятидесяти процентов случаев. При этом недугу сопутствует сильное воспаление протоков. Провоцируют патологию следующие факторы:
- поражения глистами желчных протоков;
- гепатит;
- постхолецистэктомический синдром;
- проникновение патогенных микроорганизмов из области кишечника в органы ЖКТ;
- не леченый холецистит;
- кисты на желчных протоках.
Клиническая картина
При частичной или полной обструкции желчных протоков развивается острый гнойный холангит. Происходит все внезапно и начинается с подъема температуры до сорока градусов, озноба, тошноты, ощущения распирания и тяжести в правом подреберье. Желтуха в этом случае проявляется довольно быстро. При необструктивной гнойной форме желтушность неба, дермы и склер отсутствует или проявляется позднее.
Классическая триада острого течения болезни, а именно болевой синдром, лихорадка, желтуха, при полной обтурации желчных протоков наблюдается у пятидесяти процентов индивидов. Всегда присутствует билиарный сепсис – этот термин используют как в гастроэнтерологии, так и в абдоминальной хирургии, чтобы описать весьма тяжелое состояние индивида. При острых признаках застоя желчи в течение нескольких часов развивается сепсис. Причем он может возникнуть молниеносно и сопровождаться полиорганной недостаточностью и множественными абсцессами печени. Основные признаки билиарного сепсиса – это олигурия, нарушения сознания и низкое давление.
Диагностические мероприятия
Первоначально медик оценивает анамнез и жалобы индивида. При подозрении на воспаление желчных протоков, пациента консультирует абдоминальный хирург. Он выставляет предварительный диагноз. На развитие билиарного сепсиса указывает следующая симптоматика: желтушность, повышение температуры и давления, нарастание синдрома боли, тахипноэ, нарушение ритма сердца. В этом случае организм больного не реагирует на введение внутривенно 500 мл физраствора, имеется подтвержденная бактеримия, в желчевыводящих путях присутствует гной густой консистенции. Признаки острого воспаления выявляются на основании лабораторных исследований:
- В общем клиническом анализе крови – увеличение скорости оседания красных кровяных телец, нейтрофильный лейкоцитоз.
- В пробах печени – гиперфосфатемия, гипербилирубинемия, повышенный холестерин. В некоторых случаях повышается активность трансаминаз.
Для диагностики гнойного холангита непременно проводят УЗИ органов брюшной полости. При помощи этого вида аппаратного исследования:
- выявляют основание, вызвавшее недуг;
- визуализируют механическую преграду и расширение желчных ходов выше уровня препятствия;
- обнаруживают модификации паренхимы в случае образования гнойно-воспалительного процесса в печени.
На КТ уточняют и подтверждают полученные результаты. Кроме того, проводится эзофагогастродуоденоскопия. При необходимости, т. е. если доктор не располагает полной информацией, то рекомендуется эндоскопическая ретроградная холангиопанкреатография. При отсутствии возможности ее сделать, используют чрескожную чреспеченочную холангиографию.
Полученное при исследовании содержимое путей желчевыведения направляют на бактериологический анализ, где определяется чувствительность патогенного микроорганизма к антибиотикам. Желчь оценивается лаборантом визуально. Гнойная форма болезни доказывается наличием в ней гноя.
Хирургические методы
Лечение холангита, симптомы гнойной формы которого были описаны выше, требует оказания немедленного вмешательства медиков. Когда развился билиарный сепсис, необходима экстренная декомпрессия желчных путей. Если причина патологии рубцовые изменения, то благодаря установке эндопротеза в холедохе достигается адекватная компрессия.
Ввиду того, что открытые операции травматичны для больных и имеют частые осложнения, в наше время доктора предпочитают малоинвазивные вмешательства:
- Чрескожная чреспеченочная холангиостомия – окончательный способ лечения при наличии тяжелой сопутствующей патологии. В иных случаях – это предоперационная подготовка, в ходе проведения которой проводится отведение желчи до оперативной ликвидации помех.
- Механическая литотрипсия.
- Эндоскопическая папиллосфинктеротомия – полностью убирает стаз желчи и механическую желтуху. Применяется при этиологии калькулезно-воспалительного характера.
- и некоторые другие.
В зависимости от признаков застоя желчи, стадии нарушения ее оттока, уровня нахождения механической преграды, назначается выбор метода. После неотложной декомпрессии проводят радикальное лечение – холецистэктомия, холангиодуоденостомия или реканализация, если гнойная форма вызвана рубцовым сужением билиодигестивного анастомоза.
Консервативное лечение
После выполнения срочной декомпрессии показана антибиотикотерапия, она играет вспомогательную роль. Трудности на этом этапе врачевания связаны с тем, что выявление патогенного микроорганизма занимает длительный период, а кроме того, после, проведенного внешнего дренирования, состав флоры изменяется.
На практике для лечения симптомов холангита антибактериальные средства рекомендуют до того, как будут готовы результаты бактериологического исследования. Это необходимо для предупреждения бактериемии и сепсиса. Первоначально применяют уреидопенициллины и цефалоспорины в сочетании с «Метронидазолом». Некоторые медики рекомендуют тетрациклины, пенициллины, аминогликозиды.

Важным этапом лечения является детоксикация, так как одно из тяжелых проявлений – это эндотоксемия при гнойном холангите. Препарат «Полимиксин B – это эндотоксин-связывающий медикамент, который обязательно рекомендуют к приему. Снижает плазменную концентрацию липополисахарида «Лактулоза», обладающая высокой эффективностью. Кроме того, использование плазмофореза позволяет удалить из плазмы цитокины, эндотоксины и циркулирующие иммунные комплексы. С помощью энтеросорбции удаляют токсины из просвета ЖКТ, не давая им проникнуть в портальный кровоток. А также проводится иммунокоррекция и нутритивная поддержка.
Прогноз
Гнойный холангит или воспалительный процесс, поражающий желчевыводящие пути в связи со сбоем или полной блокировкой оттока желчи считается тяжелой хирургической аномалией. Прогноз при этом недуге определяется не только уровнем перекрытия желчевыводящих путей, но и своевременностью оказания особой специальной помощи. К сожалению, смертность при этой болезни довольно высокая. Опасность гнойной формы болезни в том, что клиника сходна с иными разновидностями этой патологии, а несвоевременное и неверное лечение приводит к очень тяжелым последствиям – гнойной интоксикации, печеночной недостаточности, образовании в печении абсцессов.
Профилактика
Не допустить тяжелые осложнения можно при эндоскопическом лечении желчнокаменного заболевания. Кроме того, этому способствует новейшая хирургическая аппаратура и высокая квалификация абдоминального хирурга. Индивиды, проходившие оперативное лечение гнойного холангита, а также пациенты, в анамнезе которых есть эпизоды механической желтухи, находятся на диспансерном наблюдении врача-гастроэнтеролога. Для них проводятся плановые обследования, которые направлены на выявление наличия конкрементов и рубцовых стриктур желчевыводящих путей. Они на протяжение всей жизни придерживаются диетического питания. Оно помогает избежать нарушений выведения желчи и желчеобразования. При необходимости принимают медикаменты, рекомендованные доктором.
Абдоминальный хирург: кто это и что лечит?
Это доктор, который проводит хирургические вмешательства, используя различные инновационные методики и диагностическую аппаратуру. Он оперирует:
- травмы производственного и бытового характера;
- воспаление червеобразного отростка слепой кишки;
- полипы, варикозное расширение вен органов брюшины;
- проникающие ранения;
- новообразования;
- наследственные и приобретенные недуги органов брюшной полости;
- забрюшинное пространство.
Кроме того, лечит панкреатит, желчнокаменную болезнь, язвенные поражения, а также занимается профилактикой осложнений и реабилитацией индивидов.
В современных условиях абдоминальные хирурги выполняют экстренно и планово сложнейшие операции:
- На расстоянии (видеохирургия) – когда больной находится в труднодоступном районе, доктор руководит действиями медиков по видеосвязи.
- По трансплантации органов и тканей.
- Малоинвазивные эндоскопические операции (лапароскопия). В этих случаях хирург находится вне операционного поля и с помощью 3D-изображения на экране монитора и робота оперирует с высочайшей точностью.
При всех оперативных вмешательствах медики используют роботизированную технику и сложнейшую диагностическую аппаратуру. В многопрофильных учреждениях здравоохранения существуют узкие специализации абдоминальных хирургов – детский, гепатолог, онколог, гастроэнтеролог, колопроктолог.
Теперь вы знаете, кто это абдоминальный хирург и что лечит.