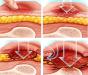
Те люди, чьи родственники длительное время «прикованы» к постели ввиду тяжелого состояния здоровья, а также сами больные, вынужденные недели и месяцы соблюдать постельный режим, хорошо знают, что такое пролежни. Эти раны на теле пациентов, и без того ослабленных болезнью или перенесших серьезную операцию, доставляют немало неприятных ощущений.
Если на них вовремя не обратить внимания и не принять меры, они могут распространиться вглубь эпидермиса, затронуть дерму, даже обнажить костные ткани. Чем лечить пролежни на начальной стадии их появления, чтобы не усугубить проблему? Как облегчить страдания больного, если момент упущен, и патологические деформации уже затронули мышечные ткани? Чем это грозит пациенту? Как лечить пролежни в домашних условиях? На все эти вопросы мы ответим в нашей статье.
Общие сведения о пролежнях
Вкратце повторим устройство покровных тканей человека. Всем известно, что кожа призвана защищать внутренние органы от воздействий окружающей среды. У каждого человека независимо от того, взрослый он или только родился, кожа состоит из многих слоев. Самый верхний – это эпидермис. Именно на нем мы наблюдаем первые признаки пролежней. Чем лечить их, будет рассказано немного ниже. Пока отметим, что толщина эпидермиса очень небольшая - всего от 0,05 мм (на веках) до 1,5 мм (на ступнях).
Под ним находится дерма. На нее приходится около 90% нашей кожи. Она состоит из двух слоев – сосочкового и сетчатого. В дерме располагаются волосяные сумки, кровеносные и лимфатические сосуды, сальные железы, нервные окончания, коллагеновые волокна, потовые железы.
Гиподерма (по-другому, подкожная жировая клетчатка) располагается под дермой. Толщина этого слоя может варьироваться в зависимости от тучности людей. Гиподерма в составе имеет соединительную ткань, нервные окончания и множество жировых клеток, между которыми также расположены кровеносные и лимфатические сосуды.
Далее располагаются фасция (оболочка из соединительной ткани), мышечные волокна, кости.
Согласно медицинской статистике, в России у 90% лежачих пациентов появляются пролежни. Чем лечить на ягодицах, копчике и других частях тела такие раны? Методики давно разработаны и постоянно совершенствуются, но проблема остается острой. Главная причина – слабая оснащенность медоборудованием российских стационаров, а также недостаточная ответственность медработников, обязанных следить за состоянием кожных покровов лежачих больных. Для сравнения скажем, что в европейских странах только у 30% пациентов появляются пролежни.
По своему размеру такие раны могут быть разными - от очень малых (всего несколько мм в диаметре) до гигантских (диаметром более 20 см).
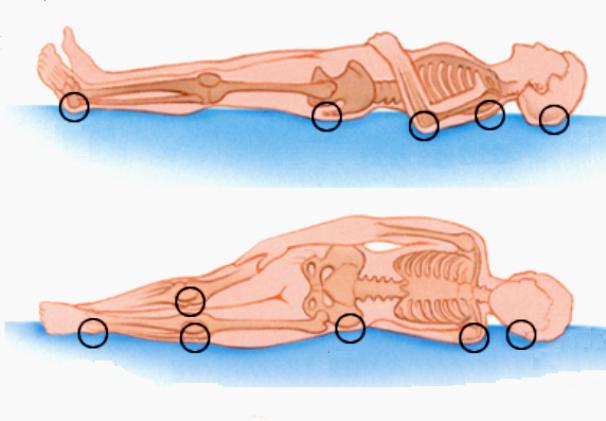
Где и почему возникают пролежни
Из приведенной выше информации ясно, что в дерме и гиподерме кожи постоянно циркулируют лимфа и кровь, а эпидермис защищает эти слои от любых негативных внешних воздействий. При сдавливании кожи движение жидкостей в этих участках прекращается. Если такая компрессия длится более 2 часов, начинаются некротические изменения в тканях, называющиеся пролежнями. Чем лечить их на самом первом этапе развития? В большинстве случаев человеку бывает достаточно регулярно делать легкий массаж кожи (растирания) и почаще менять положение его тела. В противном случае начавшийся в этих местах некроз распространяется на все слои эпидермиса, а следом за ним и на клетки дермы.
Чаще всего такие раны образуются на выпирающих участках тела, наиболее контактирующих с поверхностью кровати:
- Ягодицы.
- Пятки.
- Лопатки.
- Затылок.
- Крестец.
- Локтевые суставы.
В зависимости от положения человека в постели пролежни могут наблюдаться на таких участках тела:
- Колени.
- Пальцы ног.
- Ребра.
- Область седалищных костей.
- Большие вертела бедренной кости.
- Область подвздошной кости.
- Голова и уши (в редких случаях).
Как лечить пролежни у лежачих больных, находящихся в стационаре, в каждом конкретном случае должны решать медицинские работники. Они же обязаны выполнять основные терапевтические манипуляции. Родственники могут принять участие в лечебном процессе, выполняя переворачивания пациента, усаживая его на кровати (если позволяет его состояние здоровья), поглаживая и разминая проблемные участки его кожи (на начальной стадии) для увеличения циркуляции в них крови и лимфы.
Этимология слова «пролежень» основана на том, что дефект образуется при длительном лежачем положении. Однако такая патология может возникать и у людей, активно двигающихся. Речь идет о пролежнях во рту, появляющихся от натирания слизистых плохо подогнанными протезами.
Кроме того, подобные раны часто появляются у людей с переломами конечностей - из-за натирания и сдавливания кожи гипсовыми повязками.
Классификация
В зависимости от того, как далеко зашел некротический процесс кожного покрова, различают 4 стадии пролежней.
I – это самое начало патологии. Пока можно видеть на коже только устойчивую гиперемию, но эпидермис не нарушен. Одних больных ничего в этих местах не беспокоит, другие испытывают дискомфорт, иногда жгучую боль и/или зуд. По тому признаку, что краснота не проходит после исключения компрессии (кожу уже ничего не сдавливает, но ее нормальный цвет не возвращается), можно диагностировать пролежень. Чем лечить такую патологию? Пока особых трудностей терапия не вызывает. Выполнить ее по силам людям, даже очень далеким от медицины.
II – это продолжение развития I стадии пролежней. Лечить такую рану все еще можно консервативными методами. При II стадии наблюдается нарушение целостности и расслоение эпидермиса, проникновение патологии в слои дермы, но гиподерма еще не затронута. В месте пролежня можно видеть гиперемированную кожу и пузырь, наполненный жидким экссудатом. При движениях больного или неосторожных манипуляциях медперсонала он лопается, обнажая весьма болезненный ярко-красный участок дермы. На этой стадии без лечения в рану легко попадает любая инфекция, что вызовет нагноение и ухудшение состояния пациента.

III – эта стадия характерна продолжением распространения некроза клеток вглубь кожи больного. Патология распространяется на гиподерму, однако мышечный слой и фасция пока не задеты. Зрительно пролежень на III стадии выглядит, как глубокая рана с широкими краями и сужающимся дном, где заметен слой желтой мертвой ткани. Как и чем лечить пролежни у больного на этой стадии? В большинстве случаев врачи стараются применять консервативные методы. Согласно медицинской статистике, только в 25% случаев проводится хирургическое вмешательство.
IV – самая тяжелая и опасная стадия. Некроз распространяется не только на ткани кожи и мышц, но и на сухожилия, кости. В некоторых случаях они просматриваются в особенно глубоких ранах, но чаще на их дне видна омертвевшая ткань темного цвета. На этой стадии пролежни как лечить? В домашних условиях терапия невозможна, так как больному требуется хирургическое вмешательство. Рассмотрим его особенности.
Лечение с помощью операции
Врачи даже при наличии у пациента пролежней IV стадии сначала пытаются проводить консервативную терапию, потому что она обходится в пять раз дешевле (по подсчетам американских медиков). Другие причины отказа от хирургического вмешательства:
- Длительный (до 3 месяцев) этап подготовки.
- Очень долгий период реабилитации.
- Технические сложности (а порой и невозможность) выполнить хирургическое лечение.
- Слабый эффект или его полное отсутствие после первой операции (часто требуется несколько раз повторять такое воздействие).
Рассказывая, как и чем лечить пролежни у больного, поясним, что входит в подготовку к операции. В любой некротической язве обязательно собираются всевозможные патогенные микроорганизмы, способные вызвать нагноение, интоксикацию, тяжелое септическое состояние. Именно из-за этого погибает примерно 20% пациентов, у которых появились пролежни.
Подготовка к операции включает:
- Антибактериальную терапию.
- Восстановление электролитного баланса.
- Приведение в норму белкового баланса.
- Детоксикацию.
- Восстановление водного баланса.
- Санацию раны.
- Полное удаление омертвевших тканей.
- Дальнейшую работу с пролежнем до появления в нем васкуляризованных грануляций. Если этого не происходит, операцию не делают.
Понятно, что не может быть и речи о выполнении таких манипуляций в домашних условиях. Как лечить пролежни в предоперационный период? На современном этапе развития медицины применяются:
- Наложение на рану повязок с антисептиками и ферментами.
- Стимуляция тканей к регенерации с помощью магнито- и электротерапии.
- Воздействие на рану расфокусированным лазерным лучом.
Последняя инновация позволила сократить период подготовки в 3 раза.
Хирургическое вмешательство проводится по таким методикам:
- Кожная пластика (на рану нашивается лоскут кожи, взятой с тела самого больного).
- Иссечение пролежня и дальнейшая пластика с использованием соседних участков кожи (совмещение краев раны).
- Иссечение с дальнейшим использованием лоскутов, взятых с других частей тела.
После хирургического вмешательства часто наблюдаются осложнения, связанные с недостаточной подготовкой к ней пролежня, плохим уходом за пациентом, инфицированием раны, натяжением ее краев, отторжением имплантированного фрагмента кожи.
Если пролежни III и II степеней длительно не заживают или часто рецидивируют, их лечение также проводят хирургическим методом.
Консервативная терапия пролежней III и IV степеней
Независимо от тяжести патологии и места ее локализации, первое, что нужно сделать – убрать или хотя бы максимально ослабить компрессию. Труднее всего этого удается достичь у больных с травмами позвоночника и спинного мозга. Проще решается данный вопрос, если у человека появились раны от долгого лежания на конечностях. Например, перед тем как лечить пролежень на пятке, под ногу пациента в области икры или голени подкладывают подушку, сложенное одеяло или любой другой подобный предмет. Его нужно разместить так, чтобы пятка не касалась поверхности кровати. При пролежнях на копчике или ягодицах применяют другой метод декомпрессии, используя надувные подушечки.

Терапия пролежней III и IV степеней проводится исключительно в стационаре. Рана в обязательном порядке очищается от гноя (если он присутствует) и от омертвевших тканей.
Далее накладываются стерильные повязки с использованием мазей:
- «Тиотриазолин».
- «Бепантен».
- «Альгофин».
- «Ируксол».
- «Солкосерил».
Медикаментозная терапия проводится с помощью препаратов:
- Антибиотики.
- Некролитические средства, в составе которых имеются трипсин, коллагеназа, террилитин, дезокси-рибонуклеаза.
- Гиперосмолярные препараты наружно в виде мазей и линиментов, вытягивающих из раны гной, а также продукты некроза.
- Ангиопротекторы (улучшают микроциркуляцию биологических жидкостей в тканях).
- Противовоспалительные препараты («Преднизолон», «Гидрокортизон»,
- «Дексаметазон»).
- Средства, стимулирующие регенерацию («Винилин», «Метилурацил», «Стелланин»).
- Препараты, содержащие серебро («Аргокрем», «Дермазин», «Арговит» и аналоги).
Кроме медикаментозной терапии больным назначается физиотерапия: УВЧ, электрофорез, ультразвук, электролечение.

Терапия пролежней II степени
Напомним, что при такой патологии некроз тканей уже имеет место, но распространен он пока лишь на эпидермис и дерму. Эти структуры имеют свойство быстро восстанавливаться. Поэтому можно, не прибегая к экстренным мерам, такие пролежни лечить в домашних условиях. Как это нужно осуществлять? Основные и непреложные критерии терапии:
1. Идеальная чистота одежды больного и его постельных принадлежностей.
2. Обеспечение снятия компрессии. Например, как лечить пролежень на копчике? Эта часть скелета является нижним отделом позвоночника и представлена несколькими рудиментными сросшимися позвонками. По сути, это видоизмененный хвост. Копчик играет важную роль, так как к нему прикреплены многие связки и мышцы, участвующие в работе кишечника и мочеполовой системы. Находится он над ягодицами.
У больных, постоянно лежащих на спине, происходит сдавливание слоев кожи, мышц и связок. Поскольку гиподермы в этом отделе человеческого тела почти нет, пролежни здесь развиваются очень быстро. Усугубляет ситуацию и то, что участок копчика часто находится в условиях высокой влажности, так как больной совершает под себя акты мочеиспускания и дефекации. Такая же картина наблюдается и с пролежнями на ягодицах. Эта часть тела наиболее страдает от влажности и загрязнений каловыми массами, поэтому требует очень тщательной гигиены.
Чтобы не было пролежней, а также в случае их появления, больного нужно каждые 1,5-2 часа переворачивать со спины на правый либо левый бок. Если ему трудно удерживать такое положение, требуется подкладывать под спину свернутое в рулон одеяло. Оптимальный вариант – купить специальную медицинскую кровать и противопролежневый матрас (он оснащается ячейками, в которые нагнетается воздух).

В вопросе, как лечить пролежни на ягодицах в домашних условиях, декомпрессия с помощью такого матраса также очень актуальна. Если его нет, можно воспользоваться советом народных знахарей и сшить маленькую подушечку (по размеру ягодиц), которую требуется наполнить просом, рисом, чечевицей либо пшеницей.
Обеспечить декомпрессию можно и с помощью специальных надувных резиновых подушечек с отверстием в центре, которые нужно подкладывать под спину в область копчика так, чтобы он не касался кровати.
3. Массаж. Его нужно выполнять легкими поглаживающими движениями, почти не оказывая давления. Саму рану разминать нельзя, лишь участки кожи вокруг нее. Массаж нужен для того, чтобы улучшить циркуляцию крови и лимфы.
4. Санобработка раны. Это один из основных моментов в вопросе о том, как лечить пролежни в домашних условиях. Любая санобработка травмированных поверхностей должна проводиться в стерильных перчатках. Если таковых в доме не имеется, тому лицу, кто выполняет процедуры, необходимо тщательно вымыть руки, а после обработать их спиртовым раствором. При пролежнях II степени появляются волдыри с экссудатом внутри или открытая рана, если кожа волдыря лопается. Санобработку нужно выполнять по следующей схеме:
- Снять предыдущую повязку.
- Дезинфицирующим раствором (можно использовать «Хлоргексидин») омыть раневую поверхность, при этом нужно удалить остатки крема или мази, а также шелушащуюся или отслаивающуюся кожу.
- Дезинфицирующее вещество смыть физраствором.
- Рану осторожно (не вытирая) просушить стерильными салфетками.
- Нанести бактерицидный заживляющий спрей либо крем.
- Закрыть пролежень стерильной повязкой.
Проводить весь алгоритм данной процедуры нужно всякий раз после загрязнения повязки в процессе актов мочеиспускания или дефекации больного либо планово раз в сутки.
В качестве лечебных средств, накладывающихся на рану, могут использоваться кремы и мази «Винин», «Левосин», «Левомиколь», «Дермазин» и их аналоги.
5. Обеспечить больного качественным питанием.
Терапия пролежней I степени
Это самый благоприятный (если можно так выразиться) вид пролежней, так как в данном случае поверхность кожи не нарушена. На первой стадии в месте будущей раны может появиться болезненное покраснение. Иногда оно чешется, очень редко шелушится. У некоторых людей гиперемии не наблюдается. Они ощущают только жжение или любой другой дискомфорт в том месте. Эти безобидные симптомы требуют повышенного внимания и принятия срочных мер.
Например, как лечить пролежни пяток? Кожа на них у большинства людей практически не имеет гиподермы, поэтому амортизация между костями и поверхностью кровати очень слабая. Больные, постоянно лежащие на спине, начинают ощущать в пятках жжение, но гиперемия имеет место у небольшой части больных. Выше уже говорилось, что пациенту нужно обеспечить такое положение ног, чтобы его пятки не касались кровати.
Кроме того, человека нужно переворачивать со спины на бок, а если позволяет здоровье, то усаживать так, чтобы он опускал ноги на пол.
Очень важно регулярно разминать ему пятки, после чего смазывать их камфорным или салициловым спиртом, а далее накладывать ангиопротекторные (улучшают микроциркуляцию) и противовоспалительные средства. Для этих целей используют «Дексаметазон», «Пентоксифиллин», «Троксевазин» и другие.
Народная медицина
Знахари накопили богатый опыт и хорошо знают, чем лечить пролежни. Фото ниже демонстрирует процесс приготовления одного из снадобий.

Самый простой и общедоступный способ, который можно применять при пролежнях II и даже III степени – это прикладывание к ране разрезанного вдоль листа алоэ (внутренней стороной к ране) или измельченного листа каланхоэ.
Некоторые лекари советуют прикреплять повязкой к воспаленной ране на всю ночь чистый капустный лист.
В качестве бактерицидного средства для обработки ран и для компрессов используют пихтовое масло. Нужно добавить несколько его капель в кипяченую воду.
Всем известная календула (ноготки) также обладает высоким противовоспалительным и антибактерицидным эффектами. Мазь из нее готовят так: измельченные сухие листья без соблюдения строгих пропорций добавляют в вазелин и хорошо перемешивают. Полученным средством смазывают раны несколько раз в день. Кроме того, можно ежедневно пить чай из календулы и ромашки, добавляя по вкусу мед.
Давно с самой лучшей стороны зарекомендовало себя мумие. Купить его раствор можно в любой аптеке. Мумие нужно наносить на салфетку и прикладывать к поврежденной поверхности.
Чем опасны пролежни
Появление подобных ран на коже нарушают иммунный статус и значительно снижает способность организма больного противостоять основной болезни. Главная опасность пролежней состоит в возможности их инфицирования, что приводит к развитию сепсиса. Любая инфекция неизбежно влечет за собой интоксикацию организма. Также у больных часто наблюдается анемия, гипопротеинемия (снижение количества белка в плазме), амилоидоз внутренних органов, приводящий к почечной и печеночной недостаточности.
Особенно опасны пролежни у пожилых. Как лечить таких людей? Нужно обязательно учитывать такие возрастные изменения:
- Уменьшение количества жировой клетчатки, что отрицательно сказывается на ее функции амортизации.
- Снижение активности иммунной защиты, вследствие чего они чаще молодых подвержены различным заболеваниям.
- Ослабление активности регенерации тканей, то есть травмы у них появляются чаще, чем у людей других возрастных категорий, а лечение проходит тяжелее и длительнее.
- Многие пожилые люди страдают различными заболеваниями внутренних органов. У них часто наблюдаются проблемы с работой кишечника и желудка, с сердцем и давлением.
Эти причины могут явиться противопоказанием для проведения хирургического лечения, поэтому вся надежда только на консервативную терапию.
Правила ее проведения у пожилых не отличаются от тех, что изложены выше. Важно обязательно обеспечивать этим людям питание, богатое витаминами, белками, микроэлементами. Также нужно поддерживать в их организме водный баланс. Пожилым нужно выпивать в день не менее 1,5 литра минеральной негазированной воды.

Разумеется, требуется обязательно соблюдать их гигиену, часто менять впитывающие подгузники, при этом обмывая мочеполовые органы, следить, чтобы на одежде и простынях не было складок, не оставалось крошек от еды.
Профилактика
Медики считают, что появление пролежней у тяжелобольных – это неизбежное осложнение. Особенно печальная картина наблюдается в нашей стране. Во многих российских стационарах даже кровати с автоматически поднимающимися спинками – большая редкость, а о противопролежневых матрасах и говорить не приходится. Поэтому вся ответственность за состояние кожи больного ложится на медперсонал и родственников.
Пациентам необходимо обеспечивать гигиену, вовремя менять загрязнившееся постельное белье, одежду, предоставлять им требуемое количество впитывающих влагу подгузников и полноценное питание.

Хорошей профилактикой пролежней является частое и регулярное изменение положения тела больного (переворачивание) и легкий массаж.
Эти меры помогут снизить риск возникновения пролежней.