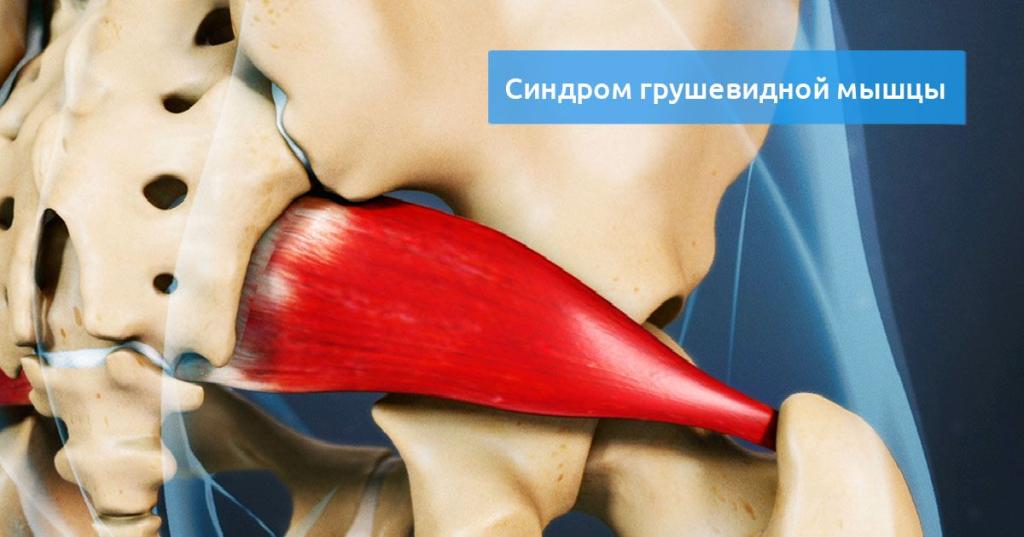
Синдромом грушевидной мышцы (СГМ) страдают 15% населения. Это приводит к болям в спине и нарушению осанки. Узнайте в этой статье, как распознать и вылечить синдром при помощи консервативных и оперативных методов.
Диагностика синдрома грушевидной мышцы
Основными симптомами синдрома грушевидной мышцы являются:
- Боли в области ягодиц, поясницы, задней поверхности бедра
- Ограничение подвижности в тазобедренном суставе
- Нарушение походки и осанки
- Покалывания и онемение в области ягодиц и бедра
Данные симптомы могут напоминать проявления других заболеваний, таких как остеохондроз, артрит тазобедренного сустава, миозит. Поэтому важно пройти обследование для постановки точного диагноза.
Диагностика синдрома включает:
- Осмотр и пальпация грушевидной мышцы
- Функциональные тесты (пробы Ласегуе, Брада и др.)
- Магнитно-резонансная томография
- Электромиография грушевидной мышцы
По данным магнитно-резонансной томографии, при синдроме грушевидной мышцы отмечается уменьшение ее объема и поперечного сечения более чем на 10% по сравнению со здоровой стороной.
Консервативные методы лечения
При выявлении синдрома грушевидной мышцы в первую очередь назначается консервативное лечение, включающее:
- Прием обезболивающих препаратов
- Упражнения для грушевидной мышцы
- Физиотерапевтические процедуры (УВЧ, лазер, магнит и др.)
- Массаж и постизометрическую релаксацию
Упражнения для грушевидной мышцы направлены на укрепление мышцы и устранение функциональных нарушений. К наиболее эффективным относятся:
- Растяжка грушевидной мышцы в положении лежа
- "Мостик"
- Упражнения для грушевидной мышцы с эспандером
- "Велосипед"
- Подъем таза в положении лежа на животе
Курс лечебной физкультуры длится от 1 до 3 месяцев. При отсутствии эффекта от консервативной терапии может потребоваться оперативное лечение.

Хирургические методы лечения
Показаниями к оперативному лечению синдрома слабости грушевидной мышцы являются:
- Неврологический дефицит (парез стопы и др.)
- Хронический болевой синдром
- Отсутствие эффекта от 6-месячного консервативного лечения
Основными видами хирургических вмешательств при данной патологии являются:
- Невролиз седалищного нерва
- Удлинение грушевидной мышцы
- Тенотомия грушевидной мышцы
Техника проведения операций
Все оперативные вмешательства проводятся под общим обезболиванием. Рассмотрим технику проведения невролиза седалищного нерва:
- Разрез кожи длиной 5-7 см в подъягодичной области
- Выделение седалищного нерва
- Удаление рубцовых тканей, окружающих нерв
- Контроль кровотечения, ушивание раны
Операция длится около 1 часа. После невролиза проводится курс реабилитации.
Реабилитация после операций
В послеоперационном периоде очень важна правильная реабилитация, включающая:
- Лечебную физкультуру
- Массаж
- Упражнения для грушевидной мышцы
- Физиотерапию
Это необходимо для скорейшего восстановления функций ослабленной мышцы и профилактики рецидивов болевого синдрома.
Профилактика обострений
Для профилактики обострений синдрома слабости грушевидной мышцы рекомендуется:
- Соблюдение правильного режима дня. Важно соблюдать режим дня с полноценным отдыхом и сном не менее 8 часов. Рекомендуется дневной сон длительностью около 30 минут. Необходимо избегать гиподинамии и длительного нахождения в неудобных позах.
- Ортопедические изделия. Применение разгрузочного кресла и ортопедического матраца позволяет предупредить сдавление мышц во время сидения и сна.
- Мобилизация и растяжка. Регулярные занятия лечебной фимнастикой, включающие техники мобилизации и растяжки позволяют поддерживать эластичность и силу мышц.
- Массаж и физиотерапия. Курсы профилактического массажа 2-4 раза в год в сочетании с физиопроцедурами (амплипульстерапия, электрофорез лидазы) снижают риск обострений.
- Правильное питание. Питание должно быть сбалансированным, с достаточным содержанием белков, витаминов группы B, микроэлементов. Это укрепляет мышечную ткань и нервную систему.