Диабетическая стопа – это комплекс анатомических и функциональных изменений, которые могут возникнуть у больных сахарным диабетом. В целом патология представляет собой серьезное поражение кожных покровов, артерий и капилляров, костной, мышечной ткани и нервных клеток. Несмотря на множество факторов, которые провоцируют развитие диабетической стопы (фото позволит лишь частично получить представление об этой проблеме), ее основной причиной является токсическое влияние сахара в крови.
Высокая концентрация глюкозы приводит к нарушениям иннервации и кровоснабжения нижних конечностей. На фоне сахарного диабета и естественных нагрузок на стопу происходит повреждение мягких тканей и их последующее разрушение. Темпы прогрессирования заболевания во многом определяются продолжительностью течения основной болезни и качеством ее лечения. Диабетическая стопа, говоря простыми словами, представляет собой одно из опаснейших осложнений сахарного диабета.
Почему поражаются мягкие ткани на ногах
Поскольку данный синдром возникает на поздних стадиях развития диабета, его причины напрямую связывают с продолжительным воздействием сахара, присутствующего в разрушительной концентрации, на мелкие и крупные сосуды. У диабетиков страдают все внутренние органы, мышцы, кости, хрящи, но если учесть, что нижние конечности (особенно стопы и лодыжки) находятся удаленно от сердца, их кровоснабжение из-за болезни ухудшается. К тому же известно, что плохо контролируемый сахарный диабет способен спровоцировать развитие атеросклероза и других сосудистых заболеваний, препятствующих нормальной циркуляции крови.

У больного диабетом со временем развивается периферическая невропатия, при которой он практически перестает ощущать повреждения на стопе, а поскольку максимальное давление веса при ходьбе приходится именно на нижние конечности, раны заживают долго. Поврежденные нервы не позволяют больному полноценно ощущать свои ноги. На начальных стадиях диабетической стопы (по фото сложно заметить какие-либо шокирующие изменения) пациенты не всегда способны определить положение ног и пальцев при ходьбе и балансировке. Здоровый человек с нормальной иннервацией чувствует, что его обувь натирает кожу или в ботинок попал камень и мешает идти дальше. Больной с сахарным диабетом, напротив, может не воспринимать ни камень, ни царапины, ни мозоли.
Аналогичную опасность несет в себе и грибковая инфекция эпидермиса или ногтей, поэтому при первых симптомах повреждения или бактериального поражения кожи необходимо срочно обследоваться. Человеку, страдающему не первый год сахарным диабетом, нельзя игнорировать даже такой «пустяк», как вросший ноготь на пальце ноги.
Кто в группе риска
Вероятность развития диабетических язв на ноге повышается в несколько раз, если пациент:
- Часто ощущает онемение, покалывание или жжение в нижних конечностях.
- Имеет в анамнезе патологии периферических сосудов, препятствующих полноценному кровообращению.
- Носит некачественную, плохо облегающую стопу обувь. Неправильно подобранные туфли неудобны, и если здоровый человек будет ощущать это, то пациент с сахарным диабетом может долгое время не замечать красных пятен и мозолей.
- Страдает аномалиями стопы (например, плоскостопием или вальгусной деформацией).
- Болеет сахарным диабетом более 10 лет.
- Курит и злоупотребляет алкоголем.
Если человек попадает в группу риска, то чтобы не началось развитие диабетической стопы, ему обязательно нужно сообщить о потенциально опасных факторах своему лечащему врачу.
Классификация синдрома
Исходя из причин, которые вызывают развитие диабетической стопы, медики выделяют несколько основных форм синдрома:
- невропатическую;
- ишемическую;
- комбинированную.
В первом случае преобладает поражение нервных клеток, при ишемической диабетической стопе (на фото они не имеют принципиальных отличий) происходит нарушение кровотока. Для комбинированной формы недуга характерны проявления невропатической и ишемической разновидности.
Признаки болезни
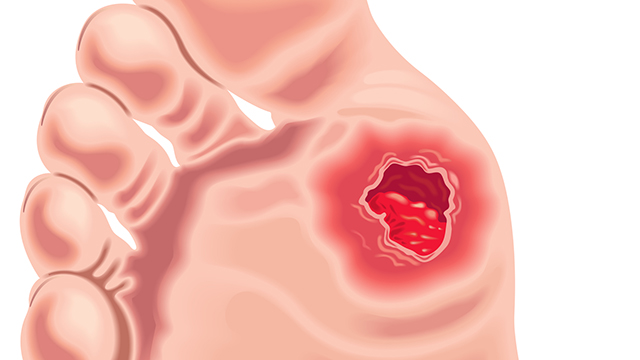
При первых же симптомах диабетической стопы лечение (фото внешнего вида ноги размещены в обзоре) следует начинать незамедлительно. Заподозрив недуг, необходимо в срочном порядке посетить специалиста, который составит дальнейшую тактику терапии. К признакам диабетической стопы относят:
- Раны, эрозии, изъязвления, волдыри. Даже минимальное повреждение эпидермиса является опасным. Безобидные на первый взгляд мозоли и натоптыши могут стать благоприятным условием для проникновения бактериального или грибкового возбудителя, что осложнит и без того нелегкое течение болезни. Основной признак инфицирования – течение из раны гноя.
- Поражение ногтей. Грибок и вросшие ногти также способны вызвать серьезное воспаление на коже стопы и поразить более глубокие ткани.
- Гиперемия. Покраснение эпидермиса может свидетельствовать об инфекции, особенно при наличии поблизости открытой раневой поверхности, потертостей, мозолей на стопе.
- Зуд. Если кожа постоянно чешется, данный симптом зачастую расценивают в качестве предвестника диабетической стопы. Начальная стадия этого недуга у большинства пациентов начинается с покраснения, жжения и сильного зуда.

- Постоянные боли. Этот симптом может говорить о повреждении связочного аппарата, кровоподтеках, синяках, чрезмерной нагрузке на ноги, тесной обуви или инфекции.
Больные с сахарным диабетом испытывают серьезные трудности при ходьбе. К слову, хромота иногда свидетельствует о развитии остеоартропатии Шарко. Эта патология встречается редко, но при неадекватном лечении практически неизбежно приводит к инвалидности. Причиной такого осложнения считают периферическую невропатию, частые механические травмы, остеопороз.
На начальной стадии диабетической стопы наблюдается изменение ее цвета. Начиная от лодыжки и до кончиков пальцев нога может приобретать разный оттенок: от красного до синевато-зеленого или даже черного. Вместе с изменением цвета кожных покровов может появиться отечность, которая является признаком плохого венозного кровообращения.
На более поздних стадиях диабетической стопы пациенты отмечают и другие симптомы:
- боль в нижних конечностях, иррадиирущая в бедрах и ягодицах;
- хромота, увеличивающаяся при усталости;
- онемение и периодическое покалывание в ногах;
- отсутствие волосяного покрова на голенях;
- высокая температура тела;
- эпидермис сияет, выглядит слишком упругим, натянутым.
Основные этапы заболевания
В зависимости от сложности поражения сосудистого русла и нервных окончаний в нижних конечностях, патологическому процессу приписывают четкую стадийность. Впервые поэтапное течение болезни было описано в 1997 году. В соответствии с ним выделяют следующие стадии диабетической стопы:
- Начальная. На фото поражения нулевой стадии практически не заметны, но если осматривать пациента вблизи, можно обнаружить первые признаки деформирующего остеоартроза, истончение эпидермиса, серовато-синюшный или красноватый оттенок тканей, легкую припухлость.
- Первая. На данном этапе появляется неглубокая поверхностная эрозия, которая обнажает подкожно-жировую клетчатку. Мышцы и ткани, лежащие глубже, пока не вовлекаются в некротический процесс.
- Вторая. Происходит поражение мышечных тканей, сухожилий, костей и суставов. Если больной обратиться за помощью к специалистам на этой стадии, диабетическую стопу удастся вылечить без хирургического вмешательства.
- Третья. Для этого этапа заболевания свойственно гнойное расплавление костной материи. В глубоких тканях возникают абсцессы – ограниченные области гнойного процесса, вызванные чаще всего анаэробными бактериями. Язвы на ноге издают зловонный запах.
- Четвертая. На данной стадии развивается гангрена и предплюсны. Вследствие некротических изменений ткани пальцев чернеют, при этом четких границ пораженных областей нет. У больного полностью отсутствует чувствительность на любом участке стопы. На этом этапе лечение заключается, как правило, в ампутации пальцев и омертвевших участков конечности. В ряде случаев проводят также операции по восстановлению кровоснабжения стопы.
- Пятая. Сложно представить, как выглядит диабетическая стопа на этой стадии. Без должного лечения гангрена распространяется все выше и выше, уничтожая не только стопу, но и ткани голени, затрагивает бедро. Чтобы спасти жизнь пациента, единственно возможный вариант лечения – это высокая ампутация конечности.
Диагностические исследования
Для точного определения заболевания одного только осмотра и жалоб пациента недостаточно. Медицинская диагностическая оценка включает также лабораторные анализы, инструментальные скрининги и консультации с узкопрофильными специалистами. Так, например, может понадобиться квалифицированная помощь ангиохирурга и хирурга-ортопеда. Доктора данных специальностей принимают непосредственное участие в лечении сахарного диабета и инфекций, связанных с нарушением кровообращения в нижних конечностях.
Клинические тесты, которые назначают больным с диабетической стопой, представляют собой целый комплекс исследований. К ним относят:
- Развернутый анализ крови. Исследование поможет выяснить наличие инфекции, степень ее тяжести. В этом специалисту помогут показатели лимфоцитов и лейкоцитов – их повышенное содержание свидетельствует о том, что организм пациента борется с инфекционным заболеванием.
- Анализ крови на уровень сахара. Для больных, страдающих сахарным диабетом и диабетической стопой, это обязательная процедура.
- Анализы функции почек, исследование ферментов печени и другие скрининги врач назначает в случае целесообразности, которую он определяет в каждом конкретном случае.
Помимо лабораторных диагностических процедур, больного с диабетической стопой обязательно направят на рентгенографию. Исследование позволит определить степень повреждения костных тканей, оценить ущерб для здоровья от инфекции, обнаружить инородные тела в мягких тканях и даже раннее развитие гангрены, о которой будет свидетельствовать пористая мускулатура и просветы на снимке.

Подвидом рентгенографического исследования является ангиография – метод диагностики кровеносных сосудов, подразумевающий использование контрастного вещества (чаще всего гадолиния). По ангиографическому снимку можно адекватно оценить функциональность сосудов, определить степень эластичности и толщины их стенок, протяженность патологического процесса. Оперативному вмешательству, проводимому с целью восстановления циркуляции крови, обязательно предшествует ангиография, которая выполняется под местным наркозом.
Можно ли вылечить стопу таблетками
При лечении диабетической стопы (фото лишний раз подтверждают, что сахарный диабет – опасное, угрожающее жизни заболевание) применение медикаментов позволяет частично нейтрализовать высокий уровень глюкозы в крови и запустить процесс регенерации пораженных тканей. В качестве базисных средств используют препараты следующих фармакологических групп:
- инсулинозаменяющие;
- антибактериальные;
- противогрибковые;
- противовоспалительные;
- обезболивающие;
- местные антисептики.
Системные препараты и антибиотики
Для эффективного лечения диабетической стопы огромное значение имеет укрепление иммунной системы с помощью иммуномодуляторов. Назначают также нейротропные препараты (например, «Мильгамму», «Комплигам»), которые содержат витамины группы В, поддерживают работу сердца, почек, препятствуют тромбообразованию. Для улучшения общего самочувствия пациента проводится терапия противовоспалительными нестероидными препаратами, антидепрессантами трициклического типа для уменьшения боли.
Антибактериальные средства назначают в обязательном порядке при прогрессировании некротического процесса и углублении изъязвлений. Обычно врачи, не дожидаясь результатов бактериологического посева, который проводят для определения чувствительности патогенной микрофлоры, назначают антибиотики широкого спектра действия из группы цефалоспоринов и фторхинолонов:
- «Зефтера».
- «Цифран СТ».
- «Авелокс».
- «Ципролет А».
- «Хайнемокс».
- «Инванз».
В зависимости от выраженности симптомов диабетической стопы, могут использоваться комбинации антибиотиков. Например, пара «Клиндамицин»-«Ципрофлоксацин» демонстрирует неплохую эффективность даже при ишемических язвах на запущенной стадии.
Помимо антибиотиков, больным назначают препараты комплексного действия. К ним относят класс гепариноидов, которые оказывают мощное противотромбическое действие. Большинство из этих препаратов выпускаются в капсулах («Сулодексид», «Ломопоран»), но в некоторых случаях используют и растворы для парентеральной инфузии. При сложных язвах ишемического типа, вызванных разрушением кровеносных сосудов, назначают «Проставазин», «Алпростадил». Эти средства расширяют сосуды, минимизируют вязкость крови, предотвращают слипание тромбоцитов. Отличный результат показывает «Трентал 400» - это лекарство чаще всего применяют для лечения диабетической стопы, так как он быстро налаживает микроциркуляцию в пораженных тканях. Теми же свойствами обладают его аналоги:
- «Вульностимулин».
- «Деласкин».
- «Фузикутан».
Чтобы вернуть чувствительность стопе, потеря которой произошла вследствие повреждения нервных волокон, используют препараты с тиоктовой кислотой в составе. К ним относят «Тиолепту», «Тиоктацид», «Берлитион».
Как промывать язвы
Несомненным поводом для обращения к врачу является отсутствие боли при синдроме диабетической стопы. Консервативная терапия устрашающих язв на ноге требует досконального ухода за ними и грамотного применения местных лекарственных средств.
Успех лечения в большей мере зависит от того, насколько ответственно пациент подходит к выполнению врачебных предписаний. Крайне важно:
- всегда держать рану в чистоте;
- не допускать ее намокания;
- регулярно менять повязки с помощью рекомендованных препаратов;
- дома носить носки, тапочки;
- свести к минимуму физическую нагрузку и ходьбу.
Особое внимание необходимо уделить качественной очистке и промыванию раны антисептическими растворами с последующим наложением стерильных повязок. Врачи считают, что лучшим способом очищения раны является хирургический метод. С помощью скальпеля из глубокой язвы можно удалить омертвевшие частицы тканей, гнойные массы. Метод механической очистки позволяет оставить в ране только здоровые ткани.
Промыть язву в домашних условиях пациент сможет самостоятельно. В сравнении с хирургической очисткой этот способ является более безопасным. Для промывания раны используют физраствор. Натрия хлорид не имеет побочных токсических эффектов. В случае отсутствия этого средства дома можно приготовить раствор 0,9 % концентрации поваренной соли. Очищать язву рекомендуют также «стандартным» 3 % раствором перекиси водорода – это обеззараживающее средство удаляет гной и уничтожает анаэробные бактерии. При необходимости частого промывания раны раствор перекиси разбавляют физраствором. Оба компонента берутся в равной пропорции.
Для орошения раны удобно использовать антисептик «Мирамистин». Кстати, это средство имеет ряд преимуществ в сравнении с растворами марганца, йода, зелени бриллиантовой – «Мирамистин» не тормозит процесс заживления и приостанавливает отмирание тканей. При этом его аналог «Хлогексидин» используется преимущественно на первых стадиях диабетической стопы. Все дело в том, что это средство теряет свои дезинфицирующие свойства в гнойной среде.
Все из вышеперечисленных средств для очищения раны рекомендуется разбавлять при слишком частом использовании, чередовать друг с другом, не применять постоянно один и тот же препарат.
Средства для местного лечения
Само по себе лечение диабетической стопы наружными лекарствами не даст никакого результата. Чтобы приостановить разрушающий патологический процесс, необходимо использовать антисептики в комплексе с методом хирургической очистки раны. Перед тем как наложить повязку с лекарством в рану кладут мазь «Ируксол», «Диоксикаин-П» – эти средства содержат ферменты коллагеназу и протеазу. Использовать данные препараты необходимо крайне осторожно при бактериальном поражении раны, так как они могут оказать токсическое воздействие не только на патогенную микробиоту, но и на здоровые ткани.
Изъязвления на конечностях, сопровождающиеся гнойными выделениями и отеком, лечат с помощью кремов и мазей, в состав которых входит йод и полиэтиленоксид. К таковым относят:
- «Йодопирон».
- «Браунол».
- «Лавасепт».
- «Диоксидин».
Использование местных лекарств подразумевает регулярный осмотр раны из-за риска пересушивания ее поверхности в процессе регенерации. Для лечения глубоких эрозий со значительным объемом некротической ткани применяют гель «Пурилон» — препарат, стимулирующий регенерационные процессы и естественное очищение раны, заполненной гнойными массами.
Хирургическое вмешательство
К радикальному способу лечения диабетической стопы ишемического типа прибегают чаще, чем к консервативной терапии. Такая форма патологии с трудом поддается другим лечебных методикам. Динамика заживления язвы резко улучшается после хирургической реконструкции артерий путем шунтирования или эндоваскулярного вмешательства. Подобные операции направлены на восстановление кровотока в артериях голени и подколенных кровеносных сосудах. Манипуляцию проводят под местным обезболиванием. В ходе операции через наружный разрез вводят катетер в бедренную артерию, через который помещают крошечные баллоны – они расширяют просвет сосудов и улучшают кровоток.
В случае тяжелейшего поражения инфекцией и безрезультативности лечения принимается решение об ампутации конечности. Только удаление пораженной части тела поможет остановить распространение инфекции и спасти человеку жизнь.
Профилактика и рекомендации
Успех лечения патологии зависит во многом от соблюдения щадящего режима, минимизации физической нагрузки на стопу. Лучшим разгрузкой для нижних конечностей является постельный режим. Если его соблюдение оказывается невозможным по каким бы то ни было причинам, пациенту следует носить только ортопедическую обувь со специальными стельками, изготовленными по индивидуальному заказу. Чтобы снизить нагрузку веса на ногу при передвижении также можно пользоваться костылями.
Если человек, страдающий сахарным диабетом, находится в группе риска развития язв на стопе, ему следует позаботиться о себе и приобрести фиксирующую повязку из полимерных материалов. Она нисколько не препятствует умеренной двигательной активности и не оказывает раздражающего действия на раневую поверхность.
Еще одной мерой профилактики диабетической стопы является правильный выбор и применение раневого покрытия. Хроническое течение патологии вызывает необходимость накрывать язву, но при этом обеспечивать достаточный уровень проницаемости для газообмена. С данной целью чаще всего используют гидрогелевые и коллагеновые повязки.
Прогноз заболевания
Из десяти пациентов с диабетической стопой у семерых диагностируется невропатическая форма, связанная с поражением нервов. Положительный результат консервативного лечения достигается практически в 90 % случаев. Менее оптимистичным является прогноз ишемической и комбинированной форм заболевания. При поражении кровеносных сосудов консервативная терапия помогает предотвратить ампутацию лишь в трети случаев язвенных поражений. К тому же лечение синдрома диабетической стопы нередко осложняется риском вторичного инфицирования открытой раны, механических повреждений, способных усилить некротические процессы, привести к распаду тканей и гангрене, при которой избежать удаления конечности будет невозможно.

При первых симптомах лечение необходимо начинать незамедлительно. Не рискуйте собственным здоровьем и жизнью, подбирая наугад аптечные препараты и народные средства. Некорректный подход к лечению повышает риск развития гангрены, а значит, автоматически возрастает вероятность остаться до конца дней инвалидом.