Полиомиелит – это серьезное заболевание, вызванное вирусной инфекцией. Недуг тяжелый, протекает преимущественно с поражением ЦНС. Он приводит к самым разным последствиям, а потому важно вовремя его обнаружить и начать лечение.
Диагностика полиомиелита подразумевает проведение ряда исследований. О них следует рассказать подробнее, а также уделить немного внимания причинам, симптомам и возможным последствиям данного недуга.
Вкратце о заболевании
Прежде чем обсудить принципы диагностики полиомиелита, необходимо изучить специфику данного недуга. Это – энтеровирусная инфекция, которую вызывают полиовирусы. Они поражают мотонейроны передних рогов спинного мозга. Данное воздействие приводит к серьезным паралитическим осложнениям с последующей инвалидизацией больного.
Как правило, недуг поражает детей, возраст которых составляет менее 4 лет. На них приходится 60-80% случаев.
Последняя эпидемия пришлась на середину прошлого столетия. В конце 80-х ВОЗ приняла резолюцию, целью которой стала ликвидация данного заболевания во всем мире.
На сегодняшний день в странах, где проводят профилактическую вакцинацию против полиомиелита, недуг встречается в виде спорадических единичных случаев. Это Индия, Афганистан, Сирия, Нигерия, Пакистан. Наша страна, а также Северная Америка и государства Западной Европы свободны от полиомиелита.
Причины
Данное заболевание вызывают антигенные типы полиовируса, которые относятся к роду энтеровирусов. Всего их три. Но наибольшую опасность несет вирус первого типа – на него приходится 85% случаев. Он очень живучий, может сохраняться до 6 месяцев в испражнениях и до 100 суток в воде.
Он переносит даже замораживание и высушивание, на него не воздействуют антибиотики и пищеварительные соки. Погибнуть вирус может лишь в результате следующих воздействий:
- Нагревание и последующее кипячение.
- Обработка дезинфицирующими средствами.
- Ультрафиолетовое облучение.
Источником вируса может быть не только зараженный человек. Его способен распространить бессимптомный носитель. Сам он может не болеть полиомиелитом. Однако своей носоглоточной слизью и испражнениями распространять будет. Передается вирус фекально-оральным, воздушно-капельным и контактным путями.
Попадая в организм, он внедряется в клетки, вследствие чего нарушается синтез белка и нуклеиновых кислот. Результатом становятся деструктивные и дистрофические изменения. Возможна полная гибель нейрона. Следствие разрушения 1/3-1/4 нервных клеток – развитие полных параличей и парезов.

Симптомы
Прежде чем перейти к обсуждению диагностики и принципов лечения полиомиелита у детей и взрослых, надо перечислить симптомы, которые указывают на развитие столь специфического недуга.
Инкубационный период длится 8-12 дней. Если развивается инаппарантная форма, то клинически недуг никак не проявляется. Его обнаруживают лишь в результате лабораторных исследований.
Недуг висцеральной формы проявляется интоксикацией, лихорадкой, диареей, болями в животе, умеренными катаральными явлениями. Заболевание заканчивается примерно через 3-7 дней после того, как симптомы дают о себе знать. Никаких остаточных неврологических проявлений не наблюдается.
Самым тяжелым является заболевание паралитической формы. Наблюдается диспепсия, трахеит, фарингит, ринит, боли в конечностях и позвоночнике, 2-волновая лихорадка, судороги, спутанность сознания. На 3-6 день наступает паралитическая фаза. К концу второй недели поражаются жизненно важные центры продолговатого мозга, возможен паралич диафрагмы и дыхательных мышц.
Диагностика
Рассмотрев причины, симптомы и виды полиомиелита, нужно уделить внимание и этой теме. Этот серьезный редкий недуг обычно начинает подозревать детский невролог или педиатр. Основаниями для предположений является анамнез, диагностически значимые симптомы и эпидемиологические данные.
Есть определенные трудности. Не все доктора сразу назначают анализ на полиомиелит, так как не всегда подозревается именно данный недуг. Часто ошибочно устанавливают диагноз серозного менингита, острой кишечной инфекции, ОРВИ, гриппа.
Точно определить заболевание способны помочь лабораторные тесты, о которых подробно будет рассказано далее. Сейчас же нужно обсудить другие методы.
Важно дифференцировать вирус, а потому проводится полимеразная цепная реакция. Еще часто назначают люмбальную пункцию. При ее проведении спинномозговая жидкость вытекает под большим давлением. В ходе исследования удается выявить ее бесцветность, прозрачность, а также увеличенное содержание глюкозы и белка. После проведения электромиографии удается подтвердить поражение на уровне передних рогов спинного мозга.
Рассказывая про методы диагностики полиомиелита, также следует оговориться, что недуг необходимо вовремя дифференцировать с ботулизмом, миелитом, синдромом Гийена-Барре, серозным менингитом, клещевым энцефалитом и полиомиелитоподобными заболеваниями.

Вирусологический метод
Он применим в диагностике полиомиелита в обязательном порядке. Очень важно выделить вирус и идентифицировать его. В качестве биоматериала необходим кал больного. Чуть реже берут ликвор, кровь и носоглоточный смыв.
Материал сначала фильтруют, а затем подвергают обработке антибиотиком. Затем вносят его в культуру клеток Нер-2 и RD (из человеческой рабдомиосаркомы). Приблизительно через 5-7 суток возникает цитопатическое действие вирусов (ЦПД), проявляющееся в форме мелкозернистой деструкции клеток.
Идентификацию вируса проводят в реакции нейтрализации. Это значит, что в культуры тканей заносят вирус, соединенный с поливалентной противополиомиелитной сывороткой трех типов. Это первый этап. Следующий шаг – ведение вируса с отдельными типовыми сыворотками, являющимися моновалентными. Каков результат? Если сыворотка и тип вируса идентичны, то ЦПД не наблюдается.
Серологический метод
Его также задействуют для диагностики полиомиелита. Он помогает определить, нарастает ли в крови переболевших пациентов титр антител.
Для этого в культуре ткани применяют реакцию нейтрализации с парными сыворотками, которые были получены в период острой стадии заболевания, а также в момент реконвалесценции.
Ставят иммуноферментный анализ (ИФА), а также реакцию связывания комплемента (РСК). В случае положительного результата удается определить 4-кратное нарастание титра антител во 2-й сыворотке, если сравнивать с 1-й.
Что это такое – ИФА-анализ? Активно развивающееся направление химической энзимологии. Это метод с уникальной специфичностью иммунохимической реакции. Проще говоря, антитела связываются лишь с конкретными антигенами. ИФА широко внедрился в разные медицинские области, поскольку используемые реагенты стабильны, методы регистрации просты, а цена проведения довольно мала.

Формы заболевания
Рассуждая о диагностике полиомиелита у детей и взрослых, необходимо оговориться, что пресловутая дифференциация всегда проводится на основе симптоматики. И у каждой формы заболевания она индивидуальна. Можно выделить такой перечень:
- Менингеальная форма. Проявления: выраженный болевой синдром, натянутые корешки спинномозговых нервов и нервных стволов, их болезненность при пальпации.
- Спинальная форма. Проявления: щадящая, не паретическая походка, сохранность мышечного тонуса, дискомфорт в суставах при пассивных движениях, повышение глубоких рефлексов, воспалительные изменения в крови. Данный недуг часто путают с полирадикулоневритом, дифтерийной полинейропатией, спинальной амиотрофией Верднига-Гоффманна.
- Полиомиелитическая форма. Патологический процесс диагностируется в шейных сегментах. Проявления: параличи мышц плечевого пояса и шеи, вялые парезы, лимфоцитарный плеоцитоз (незначительный, 40-60 клеток), увеличенный уровень белка (примерно 0,66-1,0 г/л). Изучая исследуемый материал при лабораторной диагностике полиомиелита, врачи учитывают эпидемиологический анамнез. Это может быть употребление сырого молока, укус клеща и т. д.
- Дифтерийная форма. Проявления: симметричность поражений, медленное нарастание парезов на протяжении нескольких недель, обнаружение нарушений биоэлектрической активности в процессе проведения электронейромиографии. Диагностируется спустя 1,5-2 месяца после дифтерии.
- Полирадикулоневрит. Проявления: медленное развитие и дальнейшее нарастание симметричных парезов, расстройство чувствительности по корешковому и полиневритическому типам, повышенное количество в спинно-мозговой жидкости белка.
- Понтийная форма. Проявления: снижение вкусовой восприимчивости на соленое и сладкое, слезотечение на пораженной стороне, ощущаемая при пальпации боль тригеминальных точек, нарушения в чувствительности лица и спонтанные боли.
- Бульбарная форма. Проявления: судорожный синдром и глубокие расстройства сознания. Важно дифференцировать ее со стволовыми энцефалитами.
В рамках темы, касающейся дифференциальной и микробиологической диагностики полиомиелита, надо оговориться, что поражения нервной системы, которые клинически не отличаются от рассматриваемого недуга, часто вызывают энтеровирусы группы Коксаки-ЕСНО. В таких случаях задействуют весь комплекс серологических и вирусологических диагностических методов и уже упомянутый ранее метод ПЦР.

Специфическая профилактика
Выше было рассказано об особенностях недуга, основном методе лабораторной диагностике и о том, что такое ИФА-анализ. Это все важно, но теперь стоит также поведать про специфическую профилактику, осуществляемую убитыми и живыми вакцинами.
Метод интересный. В убитой вакцине содержатся вирусы полиомиелита З-го, 2-го и 1-го типов. Их выращивают в почечной ткани обезьян. Убитая вакцина провоцирует гуморальный иммунитет – образование IgM и IgG. Но в то же время не препятствует происходящей в клетках слизистой оболочки кишечника репродукции вирусов.
Живая вакцина типов 3, 2 и 1 образуется из аттенуированных штаммов, которых культивируют также в почечных клетках, но только других животных – зеленых африканских мартышек.
Кроме пресловутых IgM и IgG-антител, ею индуцируются секреторные IgA. Данный процесс происходит в слизистой оболочке ЖКТ (тонкого кишечника, если быть точнее). И именно они являются антителами к полиомиелиту, препятствующими циркуляции диких штаммов.
Прием вакцины
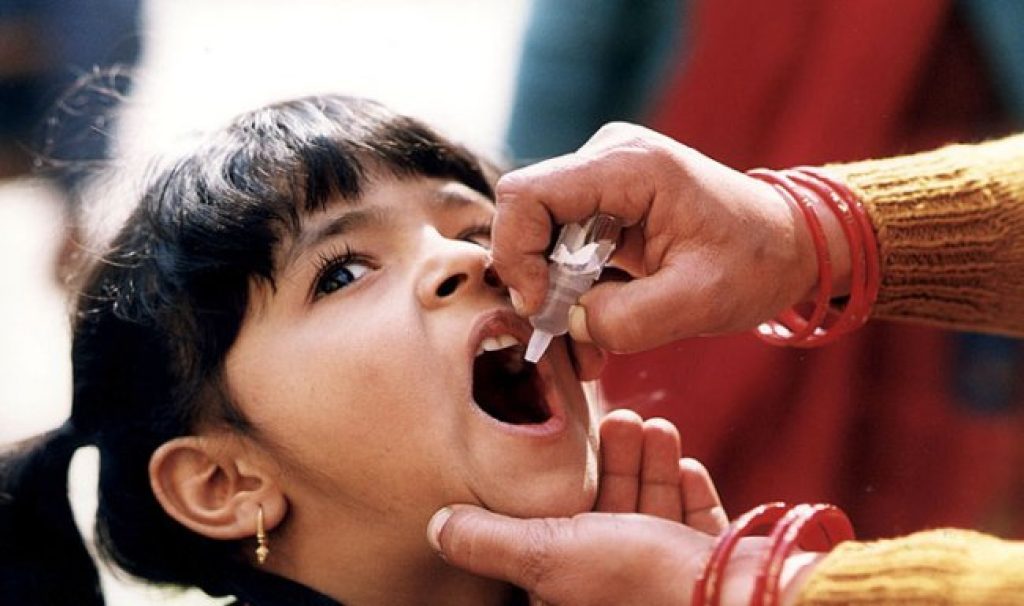
В подавляющем большинстве больниц стран СНГ распространена оральная вакцина. Прививка делается просто: препарат, о котором рассказывалось выше, закапывают в ротовую полость.
Выполняют это после того, как ребенку исполнится 3 месяца. Далее потребуется сделать еще две вакцинации. Интервал между ними – 1,5 месяца. Выходит, к врачу младенца нужно будет отнести, когда ему будет 4 и 6 соответственно. Ревакцинацию проводят в 18 и 20 месяцев, а потом лишь в 14 лет.
Нужно быть предупрежденным о том, что после введения в организм ослабленных вирусов, способен развиться так называемый вакцинноассоциированный полиомиелит. Вероятность очень мала, но имеется. Чаще всего недуг развивается у младенцев после их первой вакцинации. Какова причина? Обычно – сниженный иммунитет или спонтанная мутация вируса в условиях организма ребенка.
И, кстати, так как после прививки грудничок становится потенциальным носителем вируса, от него могут заразиться не вакцинированные люди, а еще те, у кого иммунитет подавлен.
Лечение
Немного внимания надо уделить и клиническим рекомендациям. Полиомиелит манифестных форм всегда лечится стационарно. Больному показана изоляция, покой, высококалорийная диета и постельный режим.
Очень важно придать конечностям правильное с точки зрения физиологии положение. Необходим массаж грудной клетки и профилактика пролежней. Если у больного наблюдается дисфагия, то питание организуют через назогастральный зонд. В случае нарушения самостоятельного дыхания показана искусственная вентиляция легких.
К сожалению, специфическое лечение не разработано. Вакцины, особенности которых были рассмотрены выше, предотвращают развитие заболевания, не давая ему развиться (выработка иммунитета). Но они не лечат полиомиелит. А потому проводят патогенетическую и симптоматическую терапию.
Прописывают прием аскорбиновой кислоты, витаминов группы В, дегидратирующих и обезболивающих препаратов, дыхательных аналептиков, неостигмина и т. д.
В восстановительный период время уделяется реабилитационным мероприятиям. А именно:
- Лечебная физкультура.
- УВЧ.
- Лечение в санаториях.
- Ортопедический массаж.
- Общие лечебные ванны.
- Парафинолечение.
Лечение и профилактика детей всегда проводится при непосредственном участии детского ортопеда. Если выявляется риск развития контрактур, то назначают наложение лонгет, гипсовых повязок, ортопедических шин, а также ношение специальной обуви.
Всегда есть вероятность возникновения остаточных явлений. Их лечение обычно включает сухожильно-мышечную пластику, теномиотомию, артрориз, тенодез, резекцию и дальнейшую остеотомию костей, коррекцию сколиоза хирургическим методом и т. д.

Осложнения и прогнозы
Нельзя не рассказать о том, чем опасен полиомиелит. Данное заболевание часто приводит к инвалидности. Если парализованные конечности и начинают двигаться, то они остаются деформированными – они укорачиваются, а мышцы атрофируются.
Патологический процесс может затронуть дыхательную систему, а это чревато дыхательными расстройствами, из-за которых человек может даже умереть (задохнуться).
Легкие формы недуга обычно проходят бесследно. А за счет целенаправленной многолетней вакцинопрофилактики в структуре преобладают лишь абортивная и инаппарантная формы инфекции. Они лечатся успешно. Паралитические формы поражают лишь людей, не прививавшихся от полиомиелита. А это – обязательная профилактика.
Если вдруг возникает подозрение, что ребенок заразился полиомиелитом, то его немедленно изолируют, а в помещениях, где он находился, проводят дезинфекцию. Лица, с которыми он контактировал, помещаются под наблюдение, а также подвергаются иммунизации ОПВ вне очереди.