В процессе онтогенеза случаются различные морфологические нарушения в репродуктивной системе девочки. Одним из них является перегородка в матке. Это весьма серьезная патология, которая может приводить к бесплодию или невынашиванию ребенка.
Медицинская справка
Лапароскопия и гистероскопия представляют собой диагностические методики, назначаемые при наличии веских показаний. На этапе планирования ребенка они не являются обязательными. Получая хорошие результаты УЗИ и гинекологических осмотров ежегодно, женщина может даже не догадываться о будущих проблемах с вынашиванием плода. Самопроизвольные выкидыши способны повторяться много раз, пока не будет пройдена расширенная диагностика с применением инвазивных методик.
Одной из наиболее распространенных проблем, характерных для описанной выше клинической картины, является неполная перегородка в матке. Это врожденная патология, встречаемая в 2-3% случаев. Она определяется как разделение детородного органа на 2 части разной длины. Иногда перегородка доходит до цервикального канала. В таком случае ее называют полной. Забеременеть и впоследствии успешно выносить ребенка возможно только после проведения соответствующей операции.

Патогенез патологии
Примерно на 3-4 гестационной неделе у плода, причем вне зависимости от его пола, формируется первичная половая железа. У мальчика на 7 неделе она трансформируется в 2 яичка и начинает продуцировать тестостерон. У девочек яичники формируются чуть позже — примерно на 8-10 неделе.
К пятой гестационной неделе у зародыша имеется 2 пары половых протоков: вольфовы и мюллеровы. Если к 8 неделе они не начинают испытывать влияние тестостерона, вольфовы протоки частично отмирают. Остаточный их участок принимает участие в развитии почки.
Мюллеровы протоки постепенно сближаются и срастаются, образуя маточную полость. Общая стенка, которой они прирастают друг к другу, к 20 гестационной неделе рассасывается. Это необходимо для формирования единой полости. Если такое не случается, появляется аномалия развития — внутриматочная перегородка.
Основные причины
Развитие аномалии не связано с генетическими особенностями. Ее возникновение врачи связывают с воздействием на организм беременной внешних факторов. Особенно опасен период с 10 по 20 неделю.
В качестве неблагоприятных агентов могут выступать:
- пагубные привычки будущей роженицы;
- сильный токсикоз при беременности;
- перенесенные матерью инфекции, относящиеся к TORCH-группе (краснуха, токсоплазмоз, герпес и пр.);
- диабет, как уже имевшийся до зачатия, так и приобретенный;
- прием токсичных медикаментов;
- нарушения в формировании и прикреплении плаценты;
- некачественное питание матери;
- воздействие ионизирующего излучения.
Чаще всего перегородка в матке долгое время себя не проявляет. Именно поэтому о патологии представительницы прекрасного пола узнают случайно, например, при диагностическом обследовании.

Клиническая картина
Патология обладает неспецифическими симптомами, которые в каждом конкретном случае проявляются индивидуально. В первую очередь следует отметить появление у юных девочек очень болезненных месячных. Однако это не является основание для обращения к врачу, поскольку они не знают, как проходит нормальная менструация.
Вторым очевидным симптомом считаются обильные маточные кровотечения. Обычно они случаются в середине цикла и напоминают очень болезненные месячные. Третьим и наиболее редким проявлением недуга является первичная аменорея. Это состояние, когда менструация не возникает вовсе.
Патология, как правило, обнаруживается только во время углубленного обследования по вопросам невозможности зачатия или привычного невынашивания беременности. Также поводом для беспокойства считается обнаруженное на УЗИ аномальное строение почек. В таком случае врач рекомендует тщательно проверить функционирование органов репродуктивной системы.

Разновидности аномалии
Как уже было отмечено чуть выше, в зависимости от степени разделения детородного органа различают два варианта патологии:
- Полная перегородка. Она тянется от дна матки и достигает шейки. В некоторых случаях переходит на влагалище. Выносить ребенка не представляется возможным.
- Неполная перегородка. Она частично перекрывает объем матки. Это наиболее благоприятный вариант течения недуга, но также не исключает проблем с зачатием.
Перегородка бывает различной толщины. Она может располагаться как продольно, так и поперечно.
В некоторых случаях аномалия сочетается с другими патологиями репродуктивной системы. Речь идет о двурогой и седловидной матке. Они не препятствуют естественному зачатию, но беременность может протекать с осложнениями.
Методы диагностики
Перегородку в матке весьма трудно диагностировать. Стандартный осмотр на гинекологическом кресле не позволяет ее обнаружить. УЗИ органов малого таза при этой проблеме также оказывается малоинформативным. Гистеросальпингография, подразумевающая рентген маточной полости и фаллопиевых труб, полезна только в 50% случаев. Даже КТ и МРТ при данной аномалии практически полностью утрачивают свою диагностическую значимость.
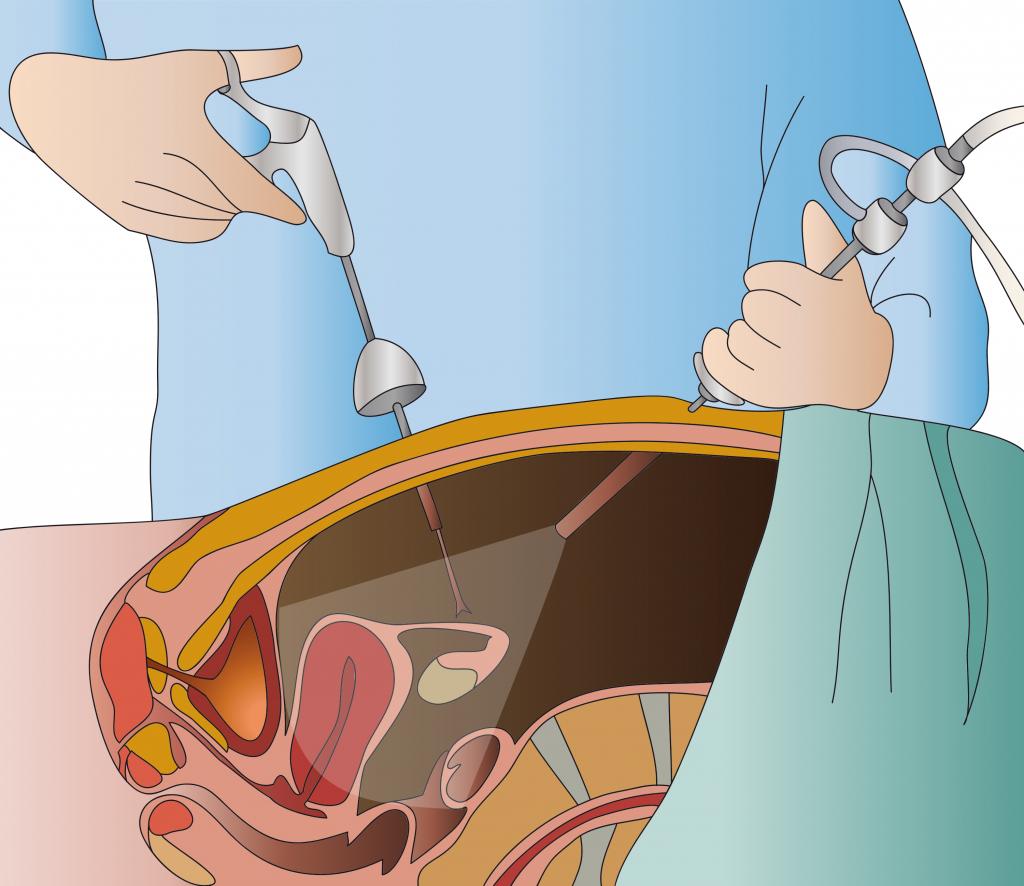
Золотым стандартом в обнаружении патологии признается сочетание гистероскопии и лапароскопии. В первом случае в полость матки вводится оптический прибор, а затем происходит наполнение ее газом или жидкостью. Процедура выполняется под наркозом. Исследование позволяет рассмотреть мембрану соединительной ткани, оценить ее длину и толщину, а также оценить форму матки. Рекомендуется его проводить в первой половине цикла.
При лапароскопии инструменты для манипуляций вводятся через небольшие проколы на животе. Процедура помогает оценить состояние детородного органа и его симметричность, функциональность фаллопиевых труб и яичников.
На основании результатов обследования врач назначает терапию.
Особенности лечения
Удаление перегородки в матке осуществляется хирургическим путем с применением лечебной гистероскопии под контролем лапароскопа. Основными показаниями к процедуре выступают бесплодие и несколько выкидышей в анамнезе. Однако некоторые врачи против подобной операции. Самостоятельное зачатие и успешное вынашивание возможно в 50% случаев.
Выполнение гистероскопии начинается с растягивания полости органа с помощью изотонического раствора. Затем врач приступает к поэтапному иссечению перегородки через цервикальный канал. Основным инструментом являются специальные ножницы. Их применение позволяет избежать внутренних кровотечений.
В случае толстостенной перегородки в матке оптимальным методом ее удаления считается гистерорезектоскопия. Она во многом схожа со стандартной гистероскопией. Однако инструментами для манипуляций выступают электроды в виде ножа или петли. В ходе процедуры также выполняется коагуляция тканей. Основным ее преимуществом считается малая травматичность внутреннего слоя матки. Полное восстановление слизистого слоя наблюдается через 3 месяца после вмешательства.
Оправдано и совместное использование гистероскопии и лапароскопии. Лапароскопический контроль помогает:
- Оценить размеры и форму матки, выявить характер аномалии.
- Определить ход выполнения процедуры. Специальная осветительная система просвечивает орган через мышечный слой. Такой подход позволяет избежать перфорации.
- При необходимости отодвинуть петли кишечника в сторону, чтобы не повредить их во время операции.
- В случае повреждения детородного органа можно быстро ушить перфоративное отверстие.
Выбор конкретного метода вмешательства остается за врачом. При этом он должен обязательно учитывать наличие сопутствующих проблем со здоровьем у женщины.
Послеоперационный период
После операции всем пациенткам обязательно назначается терапия гормонами. Она является своеобразной профилактикой синехий и способствует ускорению эпителизации раневой поверхности. Курс лечения составляет 2-3 месяца. Также для предупреждения появления воспалительных процессов назначают антибиотики.

Возможные осложнения
Выполнение операции иногда сопровождается прорывом стенки детородного органа. Кроме того, резекция способствует истончению маточного дна. Данное нарушение может стать причиной разрыва органа во время беременности. Поэтому весь период гестации должен проходить под контролем хорошего гинеколога.
Планировать беременность разрешается не ранее, чем через 13 месяцев после оперативного вмешательства. Весь период женщине рекомендуется использовать барьерные средства контрацепции.
Течение патологии и беременность
Наличие перегородки влияет на способность женщины иметь детей.
В первую очередь она может являться основной причиной бесплодия. У 21-28% женщин с этим пороком диагностируется первичное бесплодие. Это значит, что беременность никогда не наступала. В 12-19% случаев данное состояние носит вторичный характер. Женщине уже удалось родить одного ребенка, но после все попытки зачатия оканчиваются неудачно.
С другой стороны, при беременности с перегородкой полости матки существует угроза выкидыша. Вероятность сохраняется даже во втором триместре и при условии прикрепления плода к стенке органа. Одной из причин прерывания выступает несмыкание стенок цервикального канала. В результате шейка утрачивает способность сопротивляться внутриматочному давлению, которое только увеличивается по мере роста и развития плода. Без своевременной медицинской коррекции может произойти выкидыш. Кроме того, перегородка внутри детородного органа не позволяет полости соразмерно растущему ребенку увеличиваться.
Однако медицинская статистика весьма утешительна. В 50% случаев женщинам с подобной аномалией удается самостоятельно забеременеть и впоследствии выносить малыша. Ее присутствие увеличивает вероятность поперечного расположения плода. Поэтому в большинстве случаев требуется операция кесарево сечение.

Влияние перегородки на роды
Перегородка в полости матки даже при условии успешного зачатия может негативно отразиться на процессе появления ребенка на свет. Врачи предупреждают о следующих проблемах:
- Преждевременные роды. Они начинаются по причине давления перегородки на ставший уже достаточно большим плод.
- Ухудшение сократительной способности матки. Если плод находится в поперечном положении, одна часть матки и ее мышцы практически не растягиваются во время беременности. В результате развивается дискоординация или слабость родовой деятельности. В редких случаях внутриматочная мембрана становится причиной опасного для женщины состояния, когда после родов матка быстро расслабляется. Это приводит к обильному кровотечению, остановив которое можно только посредством резекции всего детородного органа.
Подобные осложнения встречаются редко, но они не исключены. Именно поэтому женщина в период беременности и на момент родов должна находится под пристальным вниманием специалистов.
Прогноз на выздоровление
Как показывает медицинская практика, наиболее оптимальным вариантом устранения патологии служит гистероскопия. Это малотравматичная операция, после выполнения которой не остаются рубцы. Кроме того, она увеличивает на 70-85% возможность родов естественным путем.
В отдельных случаях возникают осложнения в виде бесплодия. Именно поэтому лечением патологии должен заниматься квалифицированный специалист. Гинекологу важно учитывать не только клиническую картину, но и общее состояние здоровья пациентки.